

نوشته شده توسط : دکتر ستایش
به چه کسی جراح قلب گفته می شود؟ |
||||||||||||||||||||||||||||||||||||||||||||||||||||||
متخصصین قلب و عروق عموما تعیین کننده نیاز یا عدم نیاز جراحی، نوع آن برای بیمار و انجام دهنده اقدامات لازم پیش از عمل هستند همچنین در جراحی نیز کنار تیم اصلی حضور می یابند در مقابل جراحان قلب و عروق به صورت کلی انواع جراحی های قلبی را انجام می دهند. همکاری متخصصین قلب و جراحان قلب می تواند موجب رفع مشکلات قلبی و ضربان های نامنظم بیمار شود.
جراح قلب قبل از هر گونه عملی، باید با انجام یک سری آزمایشات بر روی بیماران، از لزوم انجام عمل جراحی مطمئن شود. یک جراح قلب علاوه بر اینکه وظیفه دارد تا جراحی های پیچیده انجام دهد، باید دائماً با بیماران خود ارتباط داشته باشد و آن ها را در حفظ سلامتی شان بعد از جراحی کمک کند.

تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
راه های ارتباط با دکتر بقایی
دکتر رامین بقایی تهرانی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
جراحی دریچه قلب روشی برای درمان بیماری دریچه قلب است. خدمات کلینیک فوق تخصصی جراحی قلب و عروق کودکان و بزرگسالان دکتر رامین بقایی تهرانی بیماری دریچه قلب شامل حداقل یکی از چهار دریچه قلب است که به درستی کار نمی کند. دریچه های قلب جریان خون را در مسیر صحیح از طریق قلب شما حفظ می کنند. چهار دریچه دریچه میترال ، دریچه سه سر ، دریچه ریوی و دریچه آئورت است. دریچه های قلب از مهم ترین بخش های قلب هستند. کارهای حیاتی که در هم جهت کردن جریان خون و جلوگیری از بازگشت خون به بخش قبلی نقش دارند. این خاصیت دریچه ها به دلیل ساختار آناتومیک و تفاوت فشار بین دوطرف آنها است. قلب دارای 4 دریچه است. 2 دریچه بین دهلیز ها و بطن ها و 2 دریچه بین بطن ها و سرخرگ ها قرار دارند.
دریچه دو لختی یا میترال در سمت چپ بین دهلیز و بطن چپ و دریچه سه لختی یا تریکاسپید در سمت راست بین دهلیز و بطن راست واقع شده است. دریچه آئورت در ابتدای سرخرگ آئورت و دریچه ریوی در ابتدای سرخرگ ریوی قرار دارد.
تاندون های حمایت کننده دریچه های قلب ممکن است دچار کشیدگی یا پارگی شوند. درنتیجه منجرم باز ماندن دریچه هنگام افزایش فشار درون قلب می شود. جراح با ترمیم این تاندون ها می تواند باعث بهبود وضعیت دریچه شود. ترمیم دریچه گزینه بهتری نسبت به تعویض دریچه است. زیرا در دراز مدت اثر بهتری دارد و احتمال لخته شدن خون کمتر است. اما در بعضی بیماران میزان آسیب دریچه بیشتر از حدی است که بتوان آن را ترمیم کرد.

روش عملکرد دریچه های مکانیکی یا بیولوژیکی قلب همانند دریچه طبیعی بدن است؛ با تغییر فشار دو طرف دریچه، باز و بسته می شود. احتمال تشکلیل لخته بر روی دریچه مکانیکی وجود دارد بنابراین بیمار باید همیشه دارو های ضد لخته خون مانند وارفارین مصرف کند. در دریچه های بیولوژیک احتمال تشکیل لخته خون کمتر است و نیازی به مصرف کوتاه مدت وارفارین است؛ اما به اندازه دریچه های مکانیکی ماندگاری ندارد و باید پس از 10 الی 15 سال، دریچه بیولوژیک را تعویض کرد. این دریچه ها از قلب های اهدایی یا از حیونات گرفته می شود. دریچه هایی اهدایی ماندگاری بیشتری در بدن دارد.
دریچه مکانیکی برای افراد زیر 70 سال که با مصرف پیوسته وارفارین، مشکل جدی برایشان پیش نمی آید توصیه می شود. اما برای زنان باردار و سالمندانی که مصرف وارفارین برای آنها مشکل ایجاد می کند، توصیه نمی شود. در روش دیگر پیوند دریچه، از دریچه سینی ریوی شما به جای دریچه آسیب دیده میترال استفاده می شود و جای دریچه ریوی از یک دریچه اهدایی یا دریچه حیوانات استفاده می شود.
خطرات احتمالی ترمیم دریچه قلب یا جراحی تعویض عبارتند از: خونریزی حین یا بعد از جراحی. لخته شدن خون که می تواند باعث حمله قلبی ، سکته مغزی یا مشکلات ریوی شود.
جراحی دریچه قلب جراحی قلب باز از طریق استخوان سینه ، در قفسه سینه است. این یک عمل جراحی بزرگ است که می تواند دو ساعت یا بیشتر طول بکشد و بهبودی آن اغلب چندین هفته طول می کشد.
شما می توانید انتظار داشته باشید که حدود یک هفته در بیمارستان بمانید ، از جمله حداقل 1 تا 3 روز در بخش مراقبت های ویژه (ICU). بهبودی بعد از جراحی دریچه بسته به میزان سلامتی شما قبل از عمل ممکن است طولانی شود.
تعویض دریچه آئورت ترانس کاتر (TAVR) یک روش کم تهاجمی برای جایگزینی دریچه آئورت باریک است که قادر به باز شدن مناسب نیست (تنگی دریچه آئورت). در این روش ، پزشکان یک کاتتر را در پا یا سینه شما قرار داده و آن را به قلب شما هدایت می کنند.
بعد از داشتن دریچه مصنوعی ، عملکرد قلب و زندگی شما تا حد زیادی به حالت طبیعی برمی گردد. اگر قبل از جراحی علائمی داشتید ، باید احساس بهتری نسبت به قبل از جراحی داشته باشید. به عنوان مثال دیگر نباید تنگی نفس و خستگی داشته باشید.
متوسط سن بیمار 53 تا 92 سال بود. محققان چندین تجزیه و تحلیل زیرگروه را برای بررسی تأثیر عوامل مختلف انجام دادند. این موارد شامل سن بیمار ، خواه مطالعه شامل شیرآلات مکانیکی و خطر سوگیری مطالعه نیز باشد.
شکر ، نمک ، چربی. با گذشت زمان ، مقادیر بالای نمک ، شکر ، چربی اشباع شده و کربوهیدرات های تصفیه شده خطر حمله قلبی یا سکته را افزایش می دهد.
اجتناب: دانه های تصفیه شده
فردی که تحت عمل جراحی دریچه های قلب باز قرار می گیرد باید 7 تا 10 روز در بیمارستان بماند. این شامل حداقل یک روز در بخش مراقبت های ویژه بلافاصله پس از عمل است.
توت فرنگی ، بلوبری ، توت سیاه و تمشک مملو از مواد مغذی مهمی است که نقشی اساسی در سلامت قلب دارند. توت همچنین سرشار از آنتی اکسیدان هایی مانند آنتوسیانین است که از استرس اکسیداتیو و التهاب محافظت کننده در ایجاد بیماری های قلبی محافظت می کند.
درباره ما
ایمیل: info@dr-baghaei.com
منبع: https://dr-baghaei.com/

آنوریسم آئورت یک برآمدگی بالون مانند در آئورت است، شریان بزرگی که خون را از قلب از طریق قفسه سینه و تنه حمل می کند. آنوریسمهای آئورت میتوانند تشریح یا پاره شوند: نیروی پمپاژ خون میتواند لایههای دیواره سرخرگ را شکافته و اجازه دهد خون بین آنها نشت کند.
آنوریسم آئورت بزرگ شدن یا برآمدگی غیر طبیعی دیواره آئورت است. آنوریسم می تواند در هر جایی از درخت عروقی رخ دهد. برآمدگی یا بادکنک ممکن است به صورت زیر تعریف شود:
دوکی شکل: به شکل یکنواخت، به طور مساوی در امتداد بخش کشیده و لبه های آئورت ظاهر می شود.
آنوریسم ساکولار: تاول کوچک با طرفین در یک طرف آئورت که در ناحیه ضعیف شده دیواره آئورت تشکیل می شود.
آنوریسم می تواند در هر نقطه از آئورت ایجاد شود:
آنوریسم هایی که در بخشی از آئورت که از داخل شکم می گذرد (آئورت شکمی) رخ می دهد، آنوریسم آئورت شکمی نامیده می شود.
آنوریسم آئورت که در ناحیه قفسه سینه ایجاد می شود آنوریسم آئورت توراسیک نامیده می شود و می تواند ریشه آئورت، آئورت صعودی، قوس آئورت یا آئورت نزولی را درگیر کند.
به آنوریسم هایی که آئورت را در شکم و قفسه سینه درگیر می کند، آنوریسم آئورت سینه ای شکمی می گویند.
آنوریسم آئورت شکمی و آنوریسم قفسه سینه تنها نوع آنوریسم نیستند. آنوریسم می تواند در سایر رگ های خونی ایجاد شود:
پوپلیتئال: آنوریسم در شریان پشت زانو
کلیه: آنوریسم در کلیه؛ یک وضعیت بسیار نادر
احشایی: آنوریسم در اندام داخلی و/یا روده
در بیماری دریچه قلب، یک یا چند دریچه در قلب شما به درستی کار نمی کند.
قلب شما دارای چهار دریچه است که جریان خون را در جهت صحیح نگه می دارد. در برخی موارد، یک یا چند شیر به درستی باز یا بسته نمی شوند. این می تواند باعث شود که جریان خون از طریق قلب شما به بدن شما مختل شود.
درمان بیماری دریچه قلب شما به دریچه قلب آسیب دیده و نوع و شدت بیماری بستگی دارد. گاهی اوقات بیماری دریچه قلب نیاز به جراحی برای ترمیم یا تعویض دریچه قلب دارد.
برخی از افراد مبتلا به بیماری دریچه قلب ممکن است برای چندین سال علائمی نداشته باشند. هنگامی که علائم و نشانه ها ظاهر می شوند، ممکن است شامل موارد زیر باشند:
چهار دریچه قلب که جریان خون را در جهت درست نگه میدارند عبارتند از: دریچههای میترال، سه لتی، ریوی و آئورت. هر دریچه دارای فلپ هایی است که در هر ضربان قلب یک بار باز و بسته می شوند. اگر یک یا چند دریچه به درستی باز یا بسته نشوند، جریان خون از طریق قلب به بدن شما مختل می شود.
بیماری دریچه قلب ممکن است در بدو تولد وجود داشته باشد (مادرزادی). همچنین می تواند در بزرگسالان به دلایل و شرایط بسیاری مانند عفونت ها و سایر بیماری های قلبی رخ دهد.
مشکلات دریچه قلب عبارتند از:
نارسایی. فلپ های دریچه به درستی بسته نمی شوند و باعث نشت خون به سمت عقب در قلب شما می شود. این معمولاً به دلیل برآمدگی فلپ های دریچه به عقب رخ می دهد، وضعیتی به نام پرولاپس.
تنگی مجرا. فلپ های سوپاپ ضخیم یا سفت می شوند و احتمالاً به هم جوش می خورند. این منجر به باریک شدن باز شدن دریچه و کاهش جریان خون در دریچه می شود.
آترزیا دریچه تشکیل نشده است، و یک ورقه جامد از بافت، جریان خون بین حفره های قلب را مسدود می کند.
عوامل متعددی می توانند خطر ابتلا به بیماری دریچه قلب را افزایش دهند، از جمله:
بیماری دریچه قلب می تواند عوارض زیادی ایجاد کند، از جمله:
یکی از روش های درمان آئورت عروقی، جراحی بسته یا اندوواسکولار می باشد. این روش به شکل بدون بیهوشی کامل انجام می شود. در جراحی آئورت به روش اندوواسکولار، می توان گفت وضع عمومی بیمار خوب است و پس از آن می تواند وارد بخش جراحی عروق منتقل شود. در جراحی باز این عمل، بسیار خطرناک می باشد به این دلیل که این دسته از بیماران دچار ضعف هستند و عمل جراحی آئورت برای آنها سنگین می باشد.
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
راه های ارتباط با دکتر رامین بقایی تهرانی
دکتر بقایی در طول هفته در بیمارستان های ایران مهر، نیکان ، بهمن، محب مهر و مدرس حضور دارند.
ویزیت های دکتر بقایی صبح ها تا ظهر در بیمارستان مدرس و به مدت دو روز در هفته در مطب صورت می گیرد.
شماره تماس: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
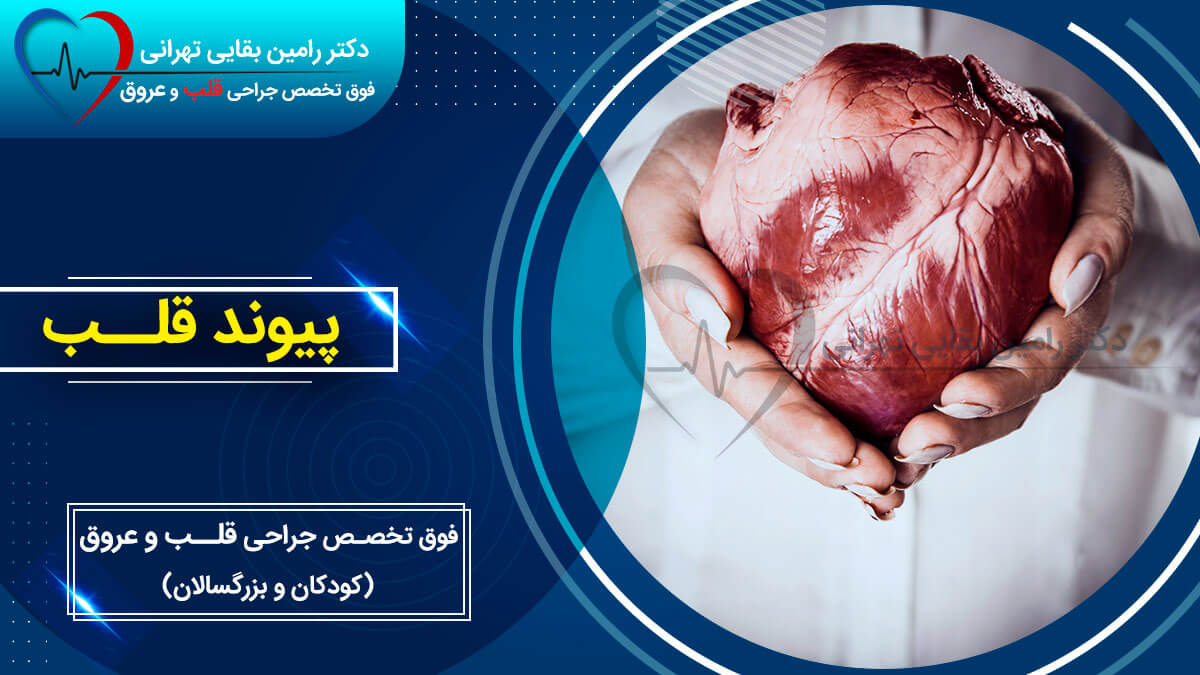
پیوند قلب جایگزینی جراحی قلب بیمار با قلب سالم اهداکننده است. اهداکننده فردی است که فوت کرده و خانواده او با اهدای اعضای عزیز خود موافقت کرده اند. از زمان انجام اولین پیوند قلب انسان در سال 1967، پیوند قلب از یک عمل تجربی به یک درمان ثابت برای بیماری قلبی پیشرفته تبدیل شده است. افرادی که نارسایی قلبی پیشرفته (مرحله پایانی) دارند، اما در غیر این صورت جسمی سالم هستند، ممکن است برای پیوند قلب در نظر گرفته شوند.
برای انجام پیوند قلب، ابتدا باید در لیست پیوند قرار بگیرید. اما، قبل از اینکه بتوانید در لیست پیوند قرار بگیرید، باید یک فرآیند غربالگری دقیق را طی کنید. تیمی متشکل از پزشکان قلب، پرستاران، مددکاران اجتماعی و متخصصان اخلاق زیستی، سابقه پزشکی، نتایج آزمایشات تشخیصی، تاریخچه اجتماعی و نتایج آزمایشات روانشناختی شما را بررسی میکنند تا ببینند آیا میتوانید از این روش جان سالم به در ببرید و سپس مراقبتهای مستمر مورد نیاز برای زندگی سالم را انجام دهید. پس از تأیید، باید منتظر بمانید تا اهداکننده در دسترس باشد. این روند می تواند طولانی و استرس زا باشد. یک شبکه حمایتی از خانواده و دوستان برای کمک به شما در این دوران مورد نیاز است. تیم مراقبت های بهداشتی شما را از نزدیک تحت نظر خواهند داشت تا نارسایی قلبی شما را تا زمانی که قلب اهدا کننده پیدا شود کنترل کند. در صورتی که قلب در دسترس باشد، بیمارستان باید همیشه بداند که کجا با شما تماس بگیرد. اهداکنندگان پیوند قلب افرادی هستند که ممکن است اخیراً مرده باشند یا دچار مرگ مغزی شده باشند، به این معنی که اگرچه بدن آنها توسط دستگاهها زنده نگه داشته میشود، اما مغز هیچ نشانهای از حیات ندارد. بارها این اهداکنندگان بر اثر تصادف رانندگی، ضربه شدید به سر و یا شلیک گلوله جان خود را از دست دادند.
هنگامی که قلب اهدا کننده در دسترس می شود، یک جراح از مرکز پیوند برای برداشتن قلب اهداکننده می رود. قلب در حین انتقال به گیرنده خنک شده و در محلول مخصوص ذخیره می شود. جراح قبل از شروع جراحی پیوند از سلامت قلب اهداکننده اطمینان حاصل می کند. جراحی پیوند در اسرع وقت پس از در دسترس قرار گرفتن قلب اهداکننده انجام خواهد شد. در طول پیوند قلب، بیمار روی دستگاه قلب-ریه قرار می گیرد. این دستگاه به بدن اجازه می دهد تا اکسیژن و مواد مغذی حیاتی را از خون دریافت کند حتی اگر قلب در حال عمل باشد. جراحان سپس قلب بیمار را به جز دیواره های پشتی دهلیزها، اتاق های فوقانی قلب، خارج می کنند. پشت دهلیزهای قلب جدید باز شده و قلب در جای خود دوخته می شود. جراحان سپس رگ های خونی را به هم متصل می کنند و اجازه می دهند خون در قلب و ریه ها جریان یابد. با گرم شدن قلب، شروع به تپیدن می کند. جراحان قبل از خارج کردن بیمار از دستگاه قلب و ریه، تمام رگهای خونی متصل و حفرههای قلب را از نظر نشت بررسی میکنند. این یک عمل پیچیده است که از چهار تا 10 ساعت طول می کشد. اکثر بیماران در عرض چند روز پس از جراحی بیدار می شوند و اگر هیچ نشانه ای از رد فورا اندام از بدن وجود نداشته باشد، بیماران مجاز هستند در عرض 7 تا 16 روز به خانه بروند.
شایع ترین علل مرگ پس از پیوند قلب، عفونت و پس زدن است. بیمارانی که داروهایی برای جلوگیری از رد قلب جدید مصرف میکنند در معرض آسیب کلیه، فشار خون بالا، پوکی استخوان (نازک شدن شدید استخوانها که میتواند باعث شکستگی شود) و لنفوم (نوعی سرطان که بر سلولهای سیستم ایمنی تأثیر میگذارد) هستند. سیستم). آترواسکلروز شریان های قلب یا بیماری عروق کرونر تقریباً در نیمی از بیمارانی که پیوند دریافت می کنند ایجاد می شود. و بسیاری از آنها هیچ علامتی مانند آنژین (درد قفسه سینه) ندارند، زیرا در قلب جدید خود هیچ احساسی ندارند.
به طور معمول، سیستم ایمنی بدن از بدن در برابر عفونت محافظت می کند. این زمانی اتفاق میافتد که سلولهای سیستم ایمنی در اطراف بدن حرکت میکنند و هر چیزی را که خارجی یا متفاوت از سلولهای بدن به نظر میرسد، بررسی میکنند. پس زدن زمانی اتفاق میافتد که سلولهای ایمنی بدن قلب پیوند شده را متفاوت از بقیه بدن تشخیص دهند و سعی کنند آن را از بین ببرند. اگر سیستم ایمنی به حال خود رها شود، به سلول های یک قلب جدید آسیب می رساند و در نهایت آن را از بین می برد.
برای جلوگیری از رد عضو ، بیماران چندین دارو به نام سرکوب کننده های ایمنی دریافت می کنند. این داروها سیستم ایمنی را سرکوب می کنند تا قلب جدید آسیب نبیند. از آنجایی که رد می تواند هر زمانی پس از پیوند اتفاق بیفتد، داروهای سرکوب کننده سیستم ایمنی یک روز قبل از پیوند و پس از آن تا پایان عمر به بیماران داده می شود. برای جلوگیری از رد پیوند قلب، گیرندگان پیوند قلب باید به شدت به رژیم دارویی سرکوب کننده سیستم ایمنی خود پایبند باشند. محققان به طور مستمر روی داروهای سرکوب کننده ایمنی ایمن تر، مؤثرتر و با تحمل خوب کار می کنند. با این حال، سرکوب بیش از حد ایمنی می تواند منجر به عفونت های جدی شود. بدون سیستم ایمنی کافی فعال، بیمار به راحتی می تواند به عفونت های شدید مبتلا شود. به همین دلیل، داروهایی نیز برای مبارزه با عفونت ها تجویز می شود.
گیرندگان پیوند قلب از نظر علائم رد شدن به دقت تحت نظر قرار می گیرند. پزشکان اغلب نمونه هایی از قطعات کوچک قلب پیوند شده را برای بررسی زیر میکروسکوپ می گیرند. این روش که بیوپسی نامیده می شود، شامل پیش بردن یک لوله نازک به نام کاتتر از طریق ورید به سمت قلب است. در انتهای کاتتر یک بیوپتوم وجود دارد، ابزار کوچکی که برای بریدن یک تکه بافت استفاده می شود. اگر بیوپسی سلول های آسیب دیده را نشان دهد، دوز و نوع داروی سرکوب کننده سیستم ایمنی ممکن است تغییر کند. نمونه برداری از عضله قلب معمولاً به صورت هفتگی برای سه تا شش هفته اول پس از جراحی، سپس هر سه ماه یک بار در سال اول و سپس هر سال پس از آن انجام می شود. برای شما حیاتی است که از علائم احتمالی پس زدن و عفونت آگاه باشید تا بتوانید آنها را به پزشک خود گزارش دهید و بلافاصله تحت درمان قرار بگیرید.
علائم رد عضو عبارتند از:
با سرکوب بیش از حد ایمنی، سیستم ایمنی بدن می تواند کند شود و بیمار به راحتی به عفونت های شدید مبتلا شود. به همین دلیل داروهایی نیز برای مبارزه با عفونت ها تجویز می شود. برای شما حیاتی است که از علائم احتمالی پس زدن و عفونت آگاه باشید تا بتوانید آنها را به پزشک خود گزارش دهید و بلافاصله تحت درمان قرار بگیرید.
علائم هشدار دهنده عفونت عبارتند از:
اگر هر یک از این علائم رد عضو یا عفونت را دارید، فوراً به پزشک خود اطلاع دهید. به استثنای نیاز به مصرف داروی مادام العمر برای جلوگیری از رد قلب اهدایی، بسیاری از گیرندگان پیوند قلب زندگی فعال و پرباری دارند. با این حال، مواردی وجود دارد که باید در نظر داشت:
داروها همانطور که گفته شد پس از پیوند قلب، بیماران باید چندین دارو مصرف کنند. مهمترین آنها مواردی هستند که بدن را از رد پیوند جلوگیری می کند. این داروها که باید مادام العمر مصرف شوند، می توانند عوارض جانبی قابل توجهی از جمله فشار خون بالا، احتباس مایعات، رشد بیش از حد مو، پوکی استخوان و آسیب احتمالی کلیه ایجاد کنند. برای مبارزه با این مشکلات، اغلب داروهای اضافی تجویز می شود.
ورزش. دریافت کنندگان پیوند قلب می توانند ورزش کنند و تشویق می شوند برای بهبود عملکرد قلب و جلوگیری از افزایش وزن ورزش کنند. با این حال، به دلیل تغییرات در قلب مربوط به پیوند، بیماران باید قبل از شروع یک برنامه ورزشی با پزشک یا متخصص توانبخشی قلبی خود صحبت کنند. از آنجایی که اعصاب منتهی به قلب در حین عمل قطع می شوند، قلب پیوندی سریعتر (حدود 100 تا 110 ضربه در دقیقه) از قلب طبیعی (حدود 70 ضربه در دقیقه) می زند. قلب جدید نیز کندتر به ورزش پاسخ می دهد و ضربان خود را به سرعت قبل افزایش نمی دهد.
رژیم غذایی. پس از پیوند قلب، بیمار ممکن است نیاز به پیروی از یک رژیم غذایی خاص داشته باشد، که ممکن است شامل بسیاری از تغییرات رژیم غذایی مشابه قبل از جراحی باشد. رژیم کم سدیم خطر فشار خون بالا و احتباس مایعات را کاهش می دهد. پزشک شما در مورد نیازهای غذایی خاص شما صحبت خواهد کرد و یک متخصص تغذیه می تواند به شما در درک دستورالعمل های خاص رژیم غذایی کمک کند.
مدت زمان زندگی پس از پیوند قلب به عوامل زیادی از جمله سن، سلامت عمومی و پاسخ به پیوند بستگی دارد. آمارهای اخیر نشان می دهد که 75 درصد از بیماران پیوند قلب حداقل پنج سال پس از عمل جراحی زندگی می کنند. تقریباً 85٪ به کار یا سایر فعالیت هایی که قبلاً از آنها لذت می بردند باز می گردند. بسیاری از بیماران از شنا، دوچرخه سواری، دویدن یا ورزش های دیگر لذت می برند.
اکثر افرادی که پیوند قلب دریافت می کنند از کیفیت زندگی خوبی برخوردار می شوند. بسته به شرایط خود، ممکن است بتوانید بسیاری از فعالیت های روزمره زندگی خود را از سر بگیرید، مانند بازگشت به کار، شرکت در سرگرمی ها و ورزش. با پزشک خود صحبت کنید که چه فعالیت هایی برای شما مناسب است. برخی از زنانی که پیوند قلب انجام داده اند ممکن است باردار شوند. با این حال، اگر قصد بچه دار شدن بعد از پیوند خود را دارید، با پزشک خود صحبت کنید. شما احتمالاً قبل از باردار شدن به تنظیمات دارویی نیاز خواهید داشت، زیرا برخی از داروها می توانند باعث عوارض بارداری شوند.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه
منبع: https://dr-baghaei.com/

بیماری عروق کرونر، تجمع پلاک در شریانها است که خون غنی از اکسیژن را به قلب شما میرساند. پلاک باعث باریک شدن یا انسداد می شود که می تواند منجر به حمله قلبی شود. علائم شامل درد یا ناراحتی قفسه سینه و تنگی نفس است. درمانها شامل تغییرات سبک زندگی و داروهایی هستند که عوامل خطر و/یا احتمالاً جراحی را هدف قرار میدهند.
بیماری عروق کرونر باریک شدن یا انسداد عروق کرونر است که معمولاً به دلیل تجمع مواد چربی به نام پلاک ایجاد می شود. به بیماری عروق کرونر، بیماری عروق کرونر قلب، بیماری ایسکمیک قلب و بیماری قلبی نیز گفته می شود.
شریان های کرونر رگ های خونی هستند که خون غنی از اکسیژن را به ماهیچه قلب شما می رسانند تا آن را پمپاژ کنند. عروق کرونر مستقیماً بالای عضله قلب شما قرار دارند. شما چهار شریان کرونر اصلی دارید:
بیماری عروق کرونر ناشی از تصلب شرایین است. آترواسکلروز تجمع پلاک در داخل شریان های شما است. پلاک شامل کلسترول، مواد چرب، مواد زائد، کلسیم و ماده لخته ساز فیبرین است. همانطور که پلاک ها روی دیواره های شریان شما جمع می شوند، عروق شما باریک و سفت می شوند. پلاک می تواند شریان های شما را مسدود یا به آن آسیب برساند، که جریان خون را به عضله قلب شما محدود یا متوقف می کند. اگر قلب شما خون کافی دریافت نکند، نمی تواند اکسیژن و مواد مغذی مورد نیاز خود را برای عملکرد صحیح دریافت کند. این وضعیت ایسکمی نامیده می شود. نرسیدن خون کافی به عضله قلب می تواند منجر به ناراحتی قفسه سینه یا درد قفسه سینه (به نام آنژین) شود. همچنین شما را در معرض خطر حمله قلبی قرار می دهد.
اگر:
اگر این عوامل خطر را دارید، با پزشک خود صحبت کنید. آنها ممکن است بخواهند شما را برای بیماری عروق کرونر آزمایش کنند. ممکن است ندانید که مبتلا به بیماری عروق کرونر هستید زیرا ممکن است در ابتدا علائمی نداشته باشید. ایجاد پلاک در شریان های شما سال ها تا دهه ها طول می کشد. اما با باریک شدن شریانها، ممکن است علائم خفیفی را مشاهده کنید که نشان میدهد قلب شما برای رساندن خون غنی از اکسیژن به بدن شما سختتر پمپاژ میکند. شایع ترین علائم درد قفسه سینه یا تنگی نفس است، به ویژه پس از فعالیت بدنی سبک مانند بالا رفتن از پله ها، اما حتی در حالت استراحت. گاهی اوقات تا زمانی که دچار حمله قلبی نشوید، متوجه بیماری عروق کرونر خود نمی شوید. علائم حمله قلبی عبارتند از:
علائم حمله قلبی در زنان می تواند کمی متفاوت باشد و عبارتند از:
اولین قدم در درمان بیماری عروق کرونر، کاهش عوامل خطر است. این شامل ایجاد تغییرات در سبک زندگی شما است.
روشهای مداخلهای، درمانهای غیرجراحی برای خلاص شدن از تجمع پلاک در شریانها و جلوگیری از انسداد هستند. روش های رایج آنژیوپلاستی با بالون و استنت گذاری است. این روش ها با یک لوله بلند و نازک به نام کاتتر انجام می شود. از طریق یک برش کوچک در شریان مچ دست یا بالای ساق پا وارد می شود و به ناحیه مسدود یا باریک شریان هدایت می شود. بالون قطر شریان را باز می کند تا جریان خون را به قلب بازگرداند. یک استنت (داربست فنر مانند فلزی کوچک) در جای خود گذاشته می شود تا شریان شما را باز نگه دارد.
جراحی بای پس عروق کرونر (CABG) شامل ایجاد یک مسیر جدید برای جریان خون در صورت انسداد در بیماری عروق کرونر است. در بیشتر موارد، جراح رگ های خونی را از قفسه سینه، بازو یا پای شما برمی دارد و مسیر جدیدی برای رساندن خون غنی از اکسیژن به قلب ایجاد می کند. اگر گزینههای درمانی سنتی موفقیتآمیز نبودند، متخصص قلب شما ممکن است گزینههای درمانی دیگری مانند ضربان ضد ضربان خارجی (EECP) را توصیه کند. در این روش، از کافهای بادی (مانند کافهای فشار خون) برای فشار دادن رگهای خونی در قسمت پایین بدن شما استفاده میشود. این به بهبود جریان خون به قلب کمک می کند و به ایجاد بای پس های طبیعی (گردش خون جانبی) در اطراف عروق کرونر مسدود شده کمک می کند. ضد پالس خارجی تقویت شده یک درمان احتمالی برای کسانی است که آنژین مزمن پایدار دارند و نمی توانند یک روش تهاجمی یا جراحی بای پس انجام دهند و با دارو تسکین نمی یابند.
مطمئناً می توانید تغییراتی ایجاد کنید که احتمال ابتلا به بیماری عروق کرونر را کاهش دهد، اما این وضعیت 100٪ قابل پیشگیری نیست. این به این دلیل است که دو نوع عامل خطر وجود دارد: آنهایی که قابل تغییر نیستند (غیر قابل تغییر) و آنهایی که می توانند (تغییر پذیر) باشند. با این حال، عوامل خطر زیادی وجود دارد که می توانید آنها را اصلاح کنید. اینها عمدتاً تغییراتی در سبک زندگی هستند مانند کاهش وزن در صورت اضافه وزن، ترک سیگار در صورت سیگار کشیدن، نگه داشتن فشار خون و سطح کلسترول در سطح هدف و مدیریت دیابت. برای مثالهای بیشتر، «تغییرات سبک زندگی» را در بخش درمان این مقاله ببینید. به خاطر داشته باشید که هر چه عوامل خطر بیشتری داشته باشید، احتمال ابتلا به بیماری قلبی بیشتر است. خوشبختانه، شما می توانید با کنترل عوامل خطر که قابل تغییر هستند، به خود کمک کنید و خطر بیماری را کاهش دهید.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه
منبع: https://dr-baghaei.com/
|
| |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|