

نوشته شده توسط : دکتر ستایش
بهترین راه درمان فتق ناف در نوزادان و کودکان |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
فتق زمانی رخ می دهد که بافت یک حفره بدن از طریق سوراخی در دیواره عضلانی شما به داخل حفره دیگر برآمده می شود. فتق مغبنی شایع ترین نوع فتق است.
آنها زمانی اتفاق میافتند که بافت شکمی، مانند چربی شکم یا حلقهای از روده، از سوراخی در دیواره پایین شکم شما بیرون بزند.
این دیواره ای است که شکم شما را از کشاله ران جدا می کند. فتق اینگوینال در کانال مغبنی ایجاد می شود، که یک گذرگاه است که از دو طرف لگن به اندام های جنسی شما می گذرد.
به آنها فتق کشاله ران نیز گفته می شود. ("اینگوینال" به معنای "در کشاله ران" است.)
آنها شایع ترین نوع فتق کشاله ران هستند، البته نه تنها نوع. (فتق فمورال کمتر شایع است، که در کانال کوچکتر فمورال که در زیر کانال اینگوینال قرار دارد اتفاق می افتد).
فتق سوراخی است که در لایه های عضلانی دیواره شکم ایجاد می شود. بنابراین، جراحی می تواند از سمت شکم، مانند روش لاپاراسکوپی، یا از طریق پوست، مانند روش سنتی و باز انجام شود.
روش لاپاراسکوپی در اوایل دهه 1990 بر اساس موفقیت در برداشتن کیسه صفرا با لاپاراسکوپی معرفی شد.
مطالعات تا به امروز در مقایسه با روش باز، درد کمتر، بازگشت زودتر به فعالیتهای عادی و بازگشت زودتر به کار را در نتیجه روش لاپاراسکوپی نشان دادهاند.
درک این نکته مهم است که این تفاوت ها در روزها یا هفته ها اندازه گیری می شوند نه ماه ها.
به عنوان مثال، بیمارانی که تحت ترمیم فتق لاپاراسکوپی قرار می گیرند، به طور متوسط 8 روز زودتر از افرادی که تحت ترمیم باز قرار می گیرند، به فعالیت های عادی باز می گردند. همچنین مهم است که بدانیم هرکسی با توجه به درک درد و شغلش متفاوت است.
ممکن است یک نفر تحت ترمیم فتق باز قرار گیرد و بعد از یک هفته به سر کار بازگردد در حالی که فرد دیگری که تحت عمل جراحی لاپاراسکوپی قرار می گیرد پس از 6 هفته بازمی گردد.
هر کدام مزایایی دارند. مزایای یک رویکرد، معایب روش دیگر است. تا حد زیادی، روشی که بیمار انتخاب میکند باید بر اساس جنبههایی باشد که برای او مهمتر است.
همانطور که اشاره شد، روش لاپاراسکوپی معمولاً منجر به درد کمتر، بازگشت زودتر به فعالیت های عادی و بازگشت زودتر به کار نسبت به روش باز می شود.
از سوی دیگر، نیاز به بیهوشی عمومی دارد و هزینه آن بیشتر از روش باز است. از طرف دیگر، روش باز برای ارائه دهنده بیمه هزینه کمتری دارد و می تواند تحت بی حسی موضعی، در حالی که بیمار بیدار است، انجام شود.
یک بار دیگر، پاسخ به این سوال بستگی به این دارد که هدف بیمار برای موفقیت چیست. اگر او به هزینه، درد، بهبودی یا بیهوشی علاقه داشته باشد، پاسخ متفاوت است.
اگر انتخاب نهایی برتری یک روش بر دیگری جلوگیری از عود فتق باشد، بر اساس تحقیقات فعلی، هر دو روش برابر هستند. توجه به این نکته ضروری است که نرخ عود طولانی مدت 5 تا 10 ساله هنوز برای ترمیم فتق لاپاراسکوپی در دسترس نیست.
همچنین مهم است که توجه داشته باشید که برخی از پزشکان به دلیل هزینه بیشتر مربوط به ترمیم لاپاراسکوپی، تنها روش باز را توصیه می کنند.
برخی دیگر روش باز را برای فتق های یک طرفه و روش لاپاراسکوپی را برای فتق های دو طرفه توصیه می کنند.
این جراحان استدلال می کنند که درد ناشی از دو ترمیم فتق باز به طور همزمان تفاوت هزینه را متعادل می کند.
در نهایت، سایر جراحان روش لاپاراسکوپی را برای اکثر موارد توصیه می کنند و رویکرد باز را برای معدود بیمارانی که خطر بیهوشی عمومی در آنها افزایش یافته است، توصیه می کنند.
آنها معتقدند که کاهش درد و بازگشت زودهنگام به فعالیت ها بیشتر از تفاوت در هزینه است.
خیر. همه جراحان روش باز را انجام می دهند اما فقط برخی از جراحان روش لاپاراسکوپی را انجام می دهند.
هنگام گرفتن نظر در مورد جراحی، تعیین اینکه آیا جراح یک یا هر دو روش را انجام می دهد و چند مورد از هر کدام را انجام داده است، مهم است.
جراحی باز
ترمیم فتق مغبنی باز اغلب تحت بی حسی موضعی یا بی حسی منطقه ای تزریق شده به ستون فقرات انجام می شود.
این بدان معناست که شما در طول عمل بیدار خواهید بود، اما ناحیه تحت عمل بیحس میشود، بنابراین هیچ دردی را تجربه نخواهید کرد.
گاهی از بیهوشی عمومی استفاده می شود. این بدان معناست که شما در طول عمل خواب خواهید بود و هیچ دردی احساس نخواهید کرد.
هنگامی که داروی بی حسی اثر کرد، جراح یک برش (برش) روی فتق ایجاد می کند. این برش معمولاً حدود 6 تا 8 سانتی متر طول دارد.
سپس جراح توده بافت چربی یا حلقه روده را دوباره در شکم (شکم) قرار می دهد.
یک توری در دیواره شکم، در نقطه ضعیفی که فتق از آن عبور کرده است، قرار می گیرد تا آن را تقویت کند.
هنگامی که ترمیم کامل شد، پوست شما با بخیه ها بسته می شود. اینها معمولاً طی چند روز پس از عمل خود به خود حل می شوند.
اگر فتق خفه شده باشد و بخشی از روده آسیب دیده باشد، ممکن است لازم باشد بخش آسیب دیده برداشته شود و 2 انتهای روده سالم دوباره به هم وصل شود.
این یک عمل جراحی بزرگتر است و ممکن است نیاز باشد مدت بیشتری در بیمارستان بمانید.
جراحی لاپاراسکوپی
بیهوشی عمومی برای ترمیم فتق مغبنی سوراخ کلید استفاده می شود، بنابراین در طول عمل خواب خواهید بود.
در طی جراحی سوراخ کلید، جراح معمولاً به جای یک برش بزرگ، 3 برش کوچک در شکم شما ایجاد می کند.
یک لوله نازک حاوی یک منبع نور و یک دوربین (لاپاراسکوپ) از طریق یکی از این برش ها وارد می شود تا جراح بتواند داخل شکم شما را ببیند.
ابزارهای جراحی از طریق برش های دیگر وارد می شوند تا جراح بتواند فتق را به جای خود بازگرداند.
2 نوع جراحی سوراخ کلید وجود دارد.
ترانس شکمی پیش صفاقی (TAPP)
در طی عمل جراحی ترانس شکمی، ابزارها از طریق دیواره عضلانی شکم و پوشش پوشاننده اندام های شما (صفاق) وارد می شوند.
یک فلپ از صفاق بر روی فتق پوست کنده می شود و یک تکه مش به ناحیه ضعیف شده در دیواره شکم شما منگنه یا چسبانده می شود تا آن را تقویت کند.
کاملا خارج صفاقی (TEP)
جراحی کاملا خارج صفاقی جدیدترین تکنیک سوراخ کلید است و شامل ترمیم فتق بدون ورود به حفره صفاقی است.
پس از تکمیل ترمیم، برش های پوست شما با بخیه یا چسب جراحی بسته می شود.
کدام تکنیک بهترین است؟
موسسه ملی بهداشت و مراقبت عالی (NICE) که درمانهای پزشکی را برای NHS ارزیابی میکند، میگوید که هم جراحی سوراخ کلید و هم جراحی باز برای فتق بیخطر هستند و به خوبی کار میکنند.
با جراحی سوراخ کلید، معمولاً درد کمتری بعد از عمل وجود دارد زیرا بریدگی ها کوچکتر هستند. همچنین آسیب کمتری به عضلات وارد می شود و بریدگی های کوچک را می توان با چسب بست.
جراحی سوراخ کلید در افرادی که:
قبلا درمان شده اند و فتق عود کرده است (فتق راجعه)
داشتن فتق در هر دو طرف به طور همزمان (فتق دو طرفه)
اما خطر عوارض جدی، مانند آسیب تصادفی جراح به روده، با جراحی سوراخ کلید بیشتر از جراحی باز است.
خطر بازگشت فتق شما پس از هر دو عمل مشابه است.
قبل از تصمیم گیری در مورد مناسب ترین درمان، مزایا و معایب جراحی سوراخ کلید و باز را با جراح خود در میان بگذارید.
تصمیم گیری برای استفاده از کدام تکنیک برای ترمیم فتق اینگوینال
انتخاب روش برای جراحی فتق کشاله ران یا اینگوینال تا حد زیادی به موارد زیر بستگی دارد:
سلامت عمومی شما - افراد مسن یا افراد بدحال ممکن است خیلی ضعیف یا ضعیف باشند که نمی توانند بیهوشی عمومی انجام دهند، بنابراین جراحی باز با استفاده از بی حسی موضعی ممکن است توصیه شود.
تجربه جراح شما - جراحی باز شایع تر از جراحی سوراخ کلید است و همه جراحان تجربه کافی در تکنیک های سوراخ کلید ندارند.
انجمن فتق بریتانیا استفاده از روش باز را برای ترمیم اکثر فتق های اولیه یک طرفه (آنهایی که برای اولین بار فقط در یک طرف ظاهر می شوند) توصیه می کند.
درباره دکتر بهار اشجعی
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند، ایشان دوره پزشکی عمومی را در دانشگاه شهید بهشتی تهران گذراندند و بعد از اتمام دوره پزشکی عمومی به تحصیل در رشته جراحی عمومی در دانشگاه شهید بهشتی تهران پرداختند، بلافاصله بعد از فارغ التحصیلی در رشته جراحی عمومی، در رشته جراحی اطفال پذیرفته شدند و دوره جراحی اطفال را در دانشگاه علوم پزشکی تهران گذراندند و موفق به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال شدند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/
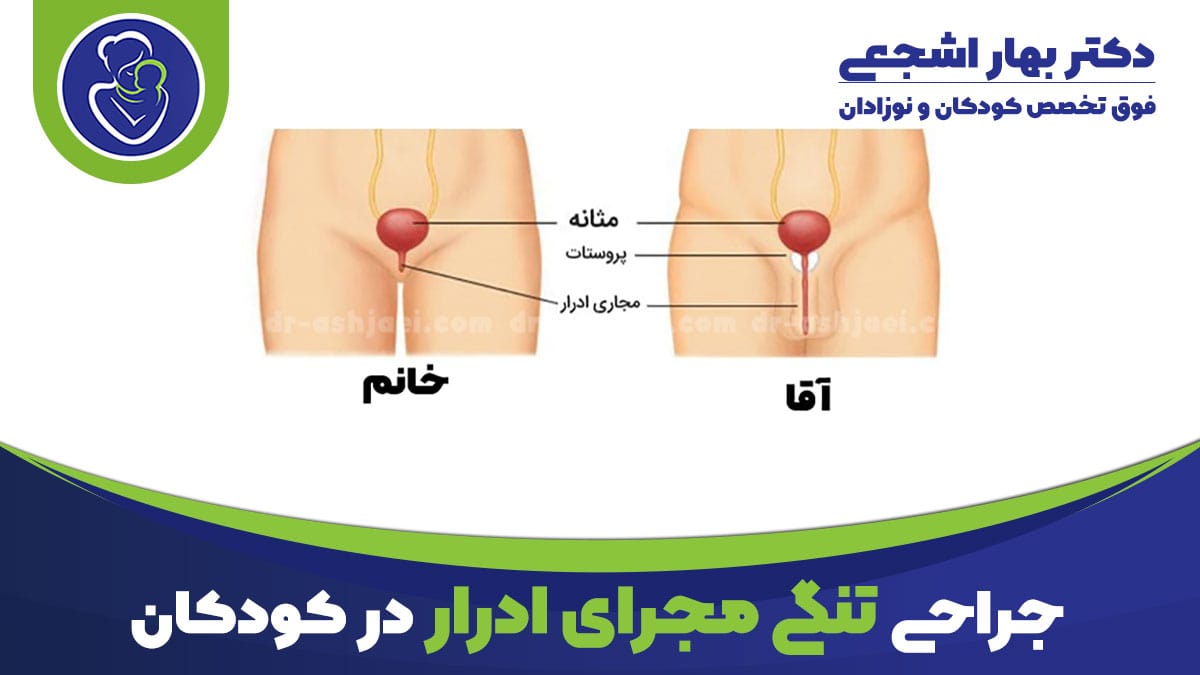
مجرای ادرار لوله ای است که ادرار را از مثانه به خارج از بدن تخلیه می کند.
در پسران، مجرای ادرار از قسمت پایین مثانه شروع می شود و از طریق آلت تناسلی ادامه می یابد.
تنگی مجرای ادرار باریک شدن مجرای ادرار است. این باریک شدن، تخلیه ادرار را دشوار می کند.
تنگی ممکن است مادرزادی باشد (در بدو تولد وجود داشته باشد) یا در نتیجه التهاب، آسیب، بیماری یا جراحی قبلی باشد.
Uroflow: کودک شما در یک توالت مخصوص به نام صندلی uroflow تخلیه می شود که میزان جریان ادرار و زمان لازم برای تخلیه مثانه را اندازه گیری می کند.
پس از آن، ادرار باقی مانده در مثانه را با یک سونوگرافی مخصوص به نام اسکن مثانه بررسی می کنیم.
در کودکان مبتلا به تنگی مجرای ادرار، سرعت جریان ادرار کاهش می یابد و معمولا تخلیه مثانه زمان بیشتری می برد.
سونوگرافی مثانه کلیه (RBUS): در این روش از امواج صوتی برای مشخص کردن کلیه ها و مثانه استفاده می شود.
این ما را قادر می سازد تا ببینیم که آیا هیدرونفروز یا اتساع کلیه ها و مجاری ادراری وجود دارد یا خیر.
اورتروگرام رتروگراد (RUG): یک کاتتر (لوله) در انتهای مجرای ادراری کودک شما (در نوک آلت تناسلی) قرار می گیرد.
سپس از این لوله برای پر کردن آهسته مجرای ادرار با محلول مات استفاده می شود.
در حالی که محلول در حال پر کردن مثانه است، از دستگاه مخصوص اشعه ایکس (فلوروسکوپی) برای عکسبرداری استفاده می شود.
رادیولوژیست نگاه می کند تا ببیند آیا تنگی در مجرای ادرار وجود دارد یا خیر.
این به ما محل باریک شدن، درجه باریک شدن و در صورت مشاهده هرگونه ناهنجاری دیگر را در اختیار ما قرار می دهد.
درمان تنگی مجرای ادرار بستگی به محل و طول تنگی دارد.
سیستوسکوپی: در طول جراحی، اورولوژیست ابزاری را به مجرای ادرار وارد میکند که سیستوسکوپ نامیده میشود.
سیستوسکوپ وسیله ای کوچک است که در انتهای آن یک نور و یک لنز دوربین قرار دارد. این تجسم مستقیم مجرای ادرار و تنگی احتمالی را فراهم می کند.
اورتروتومی آندوسکوپی: در حالی که تحت بیهوشی عمومی است، سیستوسکوپ از طریق آلت تناسلی به مجرای ادرار وارد می شود.
تنگی را می توان با یک تیغه در انتهای ابزار از طول برید تا مجرای ادرار گشاد شود و ادرار دفع شود.
همچنین می توان از این ابزار برای کشش ناحیه باریک مجرای ادرار استفاده کرد.
یک لوله کوچک به نام کاتتر با بهبودی ناحیه در جای خود باقی می ماند.
اورتروپلاستی: اورتروپلاستی باز پیچیده تر است و ممکن است برای تنگی های طولانی تر لازم باشد. این روش شامل یک برش بین کیسه بیضه و راست روده است.
ناحیه باریک مجرای ادرار برداشته می شود و مجرای ادرار باقی مانده مجدداً متصل می شود (آناستاموز).
هنگامی که تنگی بیش از حد طولانی است، ممکن است نیاز باشد از پیوند بافتی، معمولاً از داخل دهان (باکال) برای افزایش طول مجرای ادرار استفاده شود.
با توجه به پیچیدگی این عمل، مواقعی وجود دارد که جراح ممکن است توصیه کند که اورتروپلاستی با رویکرد مرحلهای انجام شود، به این معنی که بیش از یک عمل جراحی لازم است.
تنگی های مجرای ادرار در درجه اول بر اساس محل و تنگی آن در بیماران مرد و زن طبقه بندی می شوند.
با توجه به مکان:
تنگی مجرای ادرار در مردان بر اساس مجرای ادرار قدامی و خلفی تشخیص داده می شود.
مجرای ادرار قدامی
مجرای ادرار قدامی از گوشت تا دیافراگم ادراری تناسلی امتداد دارد.
Corpus spongiosum مجرای ادرار قدامی را در تمام طول آن احاطه کرده و به نوبه خود در مکان های مختلف مانند:
تنگی مجرای ادراری: تنگیهای Meatal در مجرای خروجی مجرای ادراری قرار دارند و ممکن است به سمت حفره ناویکولاریس گلانس کشیده شوند.
تنگی مجرای ادرار آلت تناسلی: اینها در ناحیه ای بین فوسا ناویکولاریس و مجرای ادرار پیازی مشاهده می شوند.
شیار Balanopreputial نقطه منشا مجرای ادرار آلت تناسلی از خارج است و تا محل اتصال penosctoal گسترش می یابد.
Carpora vernosa شیار شکمی است که دارای بخش مجرای ادراری آلت تناسلی کامل است که توسط یک لایه نازک از Corpus spongiosum احاطه شده است.
تنگی مجرای ادرار پیازی: عضله پیاز اسفنجی محل اتصال پنوسکروتوم را احاطه کرده است.
این محل اتصال نقطه شروع ماهیچه پیاز اسفنجی است و در مجرای ادراری غشایی در سطح دیافراگم ادراری تناسلی به صورت پروگزیمال ختم می شود.
مجرای ادرار پیازی را می توان به دو قسمت پروگزیمال و دیستال افتراق داد.
اگر قطعه در فاصله 5 سانتی متری غشای مجرای ادرار باشد، مجرای ادرار پروگزیمال پیازی نامیده می شود.
بخش مجاور که تا محل اتصال پنوسکروتوم امتداد دارد مجرای ادراری پیازی دیستال است.
تنگی مجرای ادراری پنوبولبار: این تنگی ها بین مجرای ادرار آلت تناسلی و بخش پیازی قرار دارند و دارای بخش های مجرای ادراری طولانی هستند.
مجرای ادرار خلفی:
طول آن تقریباً 5 سانتی متر است و دارای سه بخش مختلف است.
بخشی از مجرای ادرار که از دیافراگم ادراری تناسلی بین ورومونتانوم دیستال و پیاز پروگزیمال عبور می کند، مجرای ادرار غشایی شناخته می شود.
مجرای ادرار پروستات که از مجرای ادرار غشایی پروگزیمال منشا گرفته و تا گردن مثانه امتداد می یابد، از غده پروستات عبور می کند.
اسفنکتر داخلی ادرار که مثانه را به مجرای ادرار پروستات متصل می کند، گردن مثانه را احاطه می کند.
پروستات درجا با تنگی (یا انقباض) گردن مثانه (یعنی به دنبال TURP یا پروستاتکتومی های ساده) به وجود می آید.
اگر باریک شدن یا محو شدن در این سطح اتفاق بیفتد، اما به دنبال یک RP، نام مناسب VUAS است.
در زنان، مجرای ادرار به طور تصادفی به بخش بالایی، میانی و تحتانی تقسیم می شود و طول آن حدود 4 سانتی متر است.
اگرچه نمی توان از هر علتی پیشگیری کرد، اما فعالیت هایی وجود دارد که می توان برای کاهش خطر انجام داد که ممکن است شامل موارد زیر باشد:
اجتناب از صدمات به مجرای ادرار و ناحیه لگن: در صورت آسیب ناشناخته مجرای ادرار یا لگن، مشکلاتی ایجاد میشود و مجرای ادرار ممکن است به دلیل کاتتریزاسیون کور آسیب بیشتری ببیند.
نرخ تنگی مکرر در آن موارد افزایش می یابد و بازسازی آینده ممکن است تحت تأثیر قرار گیرد.
احتیاط در هنگام خود سوندگذاری: خطر ایجاد التهاب در مجرای ادرار و در نهایت منجر به تشکیل بافت اسکار به دلیل خود سوندگذاری نامناسب وجود دارد.
از این رو استفاده از ژله روان کننده و استفاده از کوتاه ترین کاتتر ممکن است به جلوگیری از تنگی مجرای ادرار کمک کند.
اجتناب از بیماری های مقاربتی: عفونت های مقاربتی، مانند سوزاک و غیره، می توانند مجرای ادرار را ملتهب و عفونی کنند و در نهایت منجر به تنگی و زخم شوند.
بهترین جراح تنگی مجرای ادرار، متخصصی است که در زمینه درمان بیماری های تناسلی یا دستگاه ادرای کودکان و نوزادان تجربه کافی را کسب کرده و نمونه جراحی های تنگی نوک ادرار موفقیت آمیز را در کارنامه حرفه ای خود ثبت کرده باشد.
دکتر بهار اشجعی عضو هیئت علمی دانشگاه علوم پزشکی تهران و دارای بورد تخصصی در جراحی کودکان و نوزادان است که به پشتوانه سال ها تجربه و جراحی های موفقیت آمیز تنگی مجاری ادرار(مجاری بولبار)، به عنوان یکی از بهترین جراحان درمان تنگی مجرای ادرار در ایران شناخته می شود.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/

تالاسمی یک اختلال خونی است که از طریق ژن ها از والدین به فرزندانشان منتقل می شود.
زمانی اتفاق می افتد که بدن قادر به تولید پروتئین کافی به نام هموگلوبین نباشد.
داشتن رژیم غذایی مناسب می تواند به بهبود کیفیت زندگی افراد مبتلا به تالاسمی کمک کند.
آنها نیز مانند هر کس دیگری نیاز به خوردن غذاهای مغذی دارند، اما در مصرف آهن باید مراقب باشند.
تالاسمی یک اختلال خونی ژنتیکی است که با تولید غیرطبیعی هموگلوبین مشخص می شود و منجر به کاهش گلبول های قرمز و سطح هموگلوبین در بدن می شود.
هموگلوبین، پروتئینی که در گلبول های قرمز خون یافت می شود، وظیفه حمل اکسیژن را در سراسر بدن انجام می دهد.
تالاسمی ناشی از جهش در ژن های مسئول تولید هموگلوبین است که منجر به کاهش تولید یا ساختار غیر طبیعی هموگلوبین می شود.
اکثر افراد مبتلا به تالاسمی شروع به تجربه مشکلات سلامتی می کنند مانند کم خونی، رنگ پریدگی پوست، و ضعف از چند ماه پس از تولد، طبق خدمات بهداشت ملی بریتانیا.
آزمایش تالاسمی در دوران بارداری بسیار مهم است. می تواند به تشخیص زودهنگام صفت تالاسمی، ارزیابی خطر برای نوزاد و مداخله و درمان زودهنگام کمک کند.
تشخیص زودهنگام تالاسمی در جنین، پزشکان را قادر می سازد تا برای مداخلات و درمان های پزشکی مناسب بلافاصله پس از تولد برنامه ریزی کنند.
این ممکن است شامل انتقال خون، درمان کیلاسیون آهن و سایر اقدامات حمایتی برای مدیریت علائم تالاسمی و بهبود کیفیت زندگی کودک باشد.
هموگلوبین از دو بخش مختلف آلفا و بتا ساخته شده است.
1. تالاسمی آلفا
آلفا تالاسمی مینور زمانی اتفاق می افتد که فرد یک ژن آلفا گلوبین جهش یافته (از یکی از والدین) و سه ژن آلفا گلوبین طبیعی (از والدین دیگر) را به ارث می برد.
افراد مبتلا به آلفا تالاسمی مینور معمولاً کم خونی خفیف دارند. در مورد صفت تالاسمی آلفا، یک فرد دو ژن آلفا گلوبین جهش یافته (یکی از هر والدین) و دو ژن آلفا گلوبین طبیعی را به ارث می برد.
اکثر افراد مبتلا به تالاسمی آلفا علائمی را نشان نمی دهند، اما ناقل این بیماری هستند. بیماری هموگلوبین H شکل شدیدتری از تالاسمی آلفا است که در اثر حذف سه ژن آلفا گلوبین (به ارث رسیده از هر دو والدین) ایجاد می شود.
افراد مبتلا به بیماری هموگلوبین H ممکن است کم خونی متوسط تا شدید را تجربه کنند و ممکن است گاهی نیاز به تزریق خون داشته باشند.
2. تالاسمی بتا
بتا تالاسمی مینور زمانی اتفاق میافتد که فردی یک ژن بتا گلوبین جهش یافته (از یکی از والدین) و یک ژن بتا گلوبین طبیعی (از والدین دیگر) را به ارث ببرد.
افراد مبتلا به بتا تالاسمی مینور معمولا کم خونی خفیف دارند.
بتا تالاسمی اینترمدیا شکل متوسطی از بتا تالاسمی است که باعث کم خونی متوسط تا شدید می شود، اما به طور کلی برای زنده ماندن نیازی به تزریق خون منظم ندارد.
بتا تالاسمی ماژور یا کمخونی کولی شدیدترین شکل تالاسمی بتا است که از به ارث بردن دو ژن بتا گلوبین جهش یافته (یکی از هر والدین) ناشی میشود.
افراد مبتلا به بتا تالاسمی ماژور از دوران کودکی کم خونی شدید دارند و برای زنده ماندن نیاز به تزریق خون منظم مادامالعمر دارند.
افراد مبتلا به تالاسمی می توانند از پیروی از یک رژیم غذایی متعادل و مغذی برای حمایت از سلامت کلی بهره ببرند.
توصیه های غذایی خاص ممکن است بسته به نوع و شدت تالاسمی و همچنین نیازهای سلامت فردی متفاوت باشد.
1. غذاهای غنی از ویتامین و مواد معدنی
برای اطمینان از دریافت کافی ویتامین ها، به خصوص ویتامین B9 و مواد معدنی (مانند کلسیم و منیزیم) انواع میوه ها و سبزیجات را در رژیم غذایی خود بگنجانید.
ویتامین B9 برای تولید گلبول های قرمز خون ضروری است و می توان آن را از سبزیجات برگ دار، لوبیا، غلات غنی شده و مرکبات به دست آورد.
کلسیم و منیزیم برای سلامت استخوانها مهم هستند و میتوانند در محصولات لبنی، شیرهای گیاهی غنیشده، آجیل، دانهها و سبزیجات برگدار یافت شوند.
2. مصرف پروتئین کافی
این متخصص می گوید از پروتئین بدون چربی مانند مرغ، ماهی، تخم مرغ، لوبیا، عدس و توفو استفاده کنید. برای رشد، ترمیم و نگهداری بافت های بدن شما مورد نیاز است.
3. آبرسانی
با نوشیدن مایعات فراوان، به خصوص آب و آبمیوه های تازه، هیدراته بمانید. هیدراتاسیون مناسب از گردش خون حمایت می کند و می تواند به جلوگیری از عوارضی مانند لخته شدن خون کمک کند.
4. وعده های غذایی متعادل
وعدههای غذایی متعادلی بخورید که شامل کربوهیدراتها (غلات کامل مانند برنج قهوهای، کینوآ و نان سبوسدار)، پروتئین، چربیهای سالم (آووکادو، آجیل، دانهها و روغن زیتون) و انواع میوهها و سبزیجات است.
افراد مبتلا به تالاسمی باید در مورد برخی غذاها محتاط باشند تا به مدیریت موثر این بیماری کمک کنند. در اینجا مواردی وجود دارد که باید از آنها اجتناب کنید:
1. مکمل های آهن
در بتا تالاسمی مینور، سطح آهن به طور معمول طبیعی یا کمی افزایش یافته است. بنابراین، مهم است که یک رژیم غذایی متعادل بدون مکمل آهن اضافی مصرف کنید مگر اینکه پزشک توصیه کند.
در بتا تالاسمی ماژور، اضافه بار آهن به دلیل تزریق مکرر خون شایع است.
ممکن است آهن بیش از حد در خون انباشته شود، بنابراین طبق گفته مراکز کنترل و پیشگیری از بیماری، غذاهای حاوی آهن ممکن است محدود شوند.
غذاهای غنی از آهن مانند ماهی، گوشت و سبزیجاتی مانند اسفناج را کمتر مصرف کنید. در عوض، روی غذاهایی با محتوای آهن متوسط مانند لوبیا، عدس، توفو و سبزیجات برگدار تمرکز کنید.
2. مکمل های ویتامین C
ویتامین C باعث افزایش جذب آهن از منابع گیاهی می شود. در حالی که این می تواند برای افرادی که سطح آهن پایینی دارند مفید باشد، ممکن است به اضافه بار آهن در افراد مبتلا به تالاسمی که در حال حاضر ذخایر آهن اضافی دارند، کمک کند.
3. الکل
مصرف الکل می تواند منجر به آسیب کبدی شود، که برای افراد مبتلا به تالاسمی که ممکن است در حال حاضر در معرض خطر عوارض کبدی به دلیل بار بیش از حد آهن یا مسمومیت آهن مرتبط با انتقال خون باشند، نگران کننده است. برای محافظت از کبد خود مصرف الکل را به حداقل برسانید یا از آن اجتناب کنید.
4. کلسیم و لبنیات بیش از حد
برخی از داروهای آهن که برای کاهش اضافه بار آهن استفاده میشوند، میتوانند به کلسیم متصل شوند و اثربخشی آنها را کاهش دهند. مصرف بیش از حد کلسیم از مکمل ها یا محصولات لبنی ممکن است در درمان اختلال ایجاد کند.
5. قند و غذاهای فرآوری شده را محدود کنید.
مصرف تنقلات شیرین، آب نبات، نوشابه و غذاهای فرآوری شده حاوی چربی های ناسالم و مواد افزودنی را به حداقل برسانید. این غذاها می توانند به التهاب کمک کنند و ممکن است بر سلامت کلی تأثیر منفی بگذارند.
6. غذاهای دریایی خام و گوشت های نیم پز
افراد مبتلا به تالاسمی ممکن است سیستم ایمنی ضعیفی داشته باشند یا بیشتر مستعد ابتلا به عفونت باشند. مصرف غذاهای خام یا نیم پز، به ویژه غذاهای دریایی و گوشت، خطر ابتلا به بیماری های ناشی از غذا را افزایش می دهد.
افراد مبتلا به تالاسمی باید میوه و سبزیجات مصرف کنند و مصرف غذاهای فرآوری شده را محدود کنند. بسته به نوع تالاسمی، باید مراقب مصرف آهن نیز باشند.
یکی از راههای درمان کمخونی این است که گلبولهای قرمز بیشتری برای حمل اکسیژن برای بدن فراهم کنیم.
این را می توان از طریق انتقال خون انجام داد، یک روش ایمن و متداول که در آن شما خون را از طریق یک لوله پلاستیکی کوچک وارد یکی از رگ های خونی خود دریافت می کنید.
برخی از افراد مبتلا به تالاسمی - معمولاً مبتلا به تالاسمی ماژور - نیاز به تزریق خون منظم دارند زیرا بدن آنها مقادیر کمی هموگلوبین تولید می کند.
افراد مبتلا به تالاسمی اینترمدیا ممکن است گاهی نیاز به تزریق خون داشته باشند، مانند زمانی که عفونت یا بیماری دارند.
افراد مبتلا به تالاسمی مینور یا خصوصیت معمولاً نیازی به تزریق خون ندارند زیرا یا کم خونی ندارند یا فقط دارای کم خونی خفیف هستند.
در بسیاری از مواقع افراد مبتلا به تالاسمی برای کمک به درمان کم خونی، ویتامین B مکمل معروف به اسید فولیک تجویز می شود.
اسید فولیک می تواند به رشد گلبول های قرمز خون کمک کند. درمان با اسید فولیک معمولاً در کنار سایر درمان ها انجام می شود.
اگر تالاسمی مینور دارید، در اینجا چند توصیه غذایی خاص آورده شده است.
پروتئین های گیاهی و گوشت سفید (مانند مرغ و بوقلمون) را بیشتر مصرف کنید.
اجتناب از گوشت قرمز و غذاهای دریایی؛ اینها حاوی سطوح بالایی از "منبع مطمئن هم-آهن" قابل جذب هستند و جذب سایر اشکال آهن را افزایش می دهند.
از غذاهای حاوی ویتامین C پرهیز کنید یا آنها را جدا از غذاهای غنی از آهن مصرف کنید (زیرا ویتامین C جذب آهن را افزایش می دهد)، مانند:
غذاهایی را انتخاب کنید که دارای آهن غیر هم باشند، که بدن شما آنها را به خوبی جذب نمیکند، از جمله:
شامل غلات و حبوبات مانند گندم، ذرت، جو، برنج، لوبیا، سویا، عدس و نخود فرنگی باشد.
چای و قهوه بنوشید، ترکیبات موجود در قهوه و چای (تانن ها) برای کاهش جذب آهن شناخته شده است.
غذاهای غنی از ویتامین E را افزایش دهید، مانند:
میوه هایی مانند هلو و مارچوبه
روغن های گیاهی، مانند روغن آفتابگردان، روغن سویا، زیتون و روغن ذرت
آجیل هایی مانند بادام زمینی، فندق، بادام و گردو
دکتر بهار اشجعی، پزشک درمانگر اختلالات خون در کودکان و نوزادان
دکتر بهار اشجعی یکی از بهترین و حرفهای ترین پزشکان فوق تخصص کودکان و نوزادان هستند که علاوه بر درمان و جراحی انواع بیماریهای کودکان از جمله فتق کشاله ران و یا فتق ناف، هیپوسپادیاس و یا عدم نزول بیضه و … به درمان و بهبود اختلالات و بیماریهایی دیگری نظیر تالاسمی در کودکان مشغول هستند.
ایشان فارغ التحصیل رشته جراحی تخصصی کودکان و نوزادان از دانشگاه علوم پزشکی تهران هستند و علاوه بر تحصیلات عالی، تجربه، مهارت و سابقه بسیار خوبی نیز دارند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
۰۲۱-۴۴۸۰۶۶۶۸
۰۲۱-۴۴۸۴۱۸۶۲
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/

یبوست در کودکان بسیار شایع است و تقریباً 30 تا 35 درصد از کودکان را تحت تأثیر قرار می دهد.
کودکان نوپا و پیش دبستانی بزرگ ترین گروه سنی هستند که می تواند به عوامل مختلفی مرتبط باشد.
اگر فرزند شما یبوست دارد، میتواند به دلیل طیف وسیعی از مسائل باشد.
ممکن است از حرکات نادر روده گرفته تا مدفوع سفت، دفع مدفوع بزرگ که دردناک است و حتی دفع تصادفی مدفوع به دلیل تجمع مدفوع متفاوت باشد.
علائم یبوست در کودکان شامل یکی از موارد زیر است:
اگر فکر می کنید فرزندتان یبوست دارد، گزینه های ایمن و آسان را برای تسکین سریع در خانه وجود دارند:
ماساژ شکم را امتحان کنید. برای نوزادان و کودکان کوچک، ماساژ شکم و دوچرخه سواری پاها اقدامات عالی برای کمک به دفع مدفوع است. این برای کودک یا والدین بی خطر است و خیلی آسیب زا نیست.
از ملین های طبیعی استفاده کنید. غذاهایی که به رفع یبوست در کودکان کمک می کنند عبارتند از آلو، سیب و گلابی.
آنها ملین های طبیعت هستند. این میوه ها حاوی قندی به نام «سوربیتول» هستند که آب را به داخل روده می کشد و مدفوع را نرم می کند.
برای کمک به اجابت مزاج راحت تر، این غذاها را با آب بنوشید.
آب را افزایش دهید. مصرف آب (برای کودکان بزرگتر از یک سال) بدن را هیدراته نگه میدارد و همین امر باعث سهولت دفع مدفوع میشود.
دریافت آب کافی به جلوگیری از یبوست کمک می کند و به منظم بودن کمک می کند.
نوزادان از شش ماهگی می توانند 2 تا 5 اونس آب در روز مصرف کنند.
فیبر را افزایش دهید. با هدف قرار دادن پنج وعده میوه و سبزیجات در روز، به کودک خود یک رژیم غذایی غنی از فیبر بدهید. آن را با نوشیدن آب فراوان جفت کنید.
غذاهای فرآوری شده یا پرچرب و عادات غذایی ناسالم می توانند باعث بسیاری از مشکلات سلامتی از جمله یبوست شوند.
لبنیات را کم کنید. مصرف بیش از حد لبنیات به خصوص شیر می تواند باعث یبوست شود. بسیاری از کودکان به پروتئین های موجود در شیر گاو حساسیت دارند.
سایر محصولات لبنی مانند پنیر، پنیر کوتیج یا پنیر رشته ای نیز می توانند باعث یبوست شوند. در حالی که این یک میان وعده سالم است، محصولات لبنی فیبر تنظیم کننده سیستم کمی دارند.
کودکان مبتلا به یبوست ممکن است مدت زمان بیشتری را در دستشویی برای اجابت مزاج بگذرانند.
با قرار دادن پاهایشان روی چهارپایه یا در صورت امکان روی زمین، اطمینان حاصل کنید. به آنها زمان زیادی بدون وقفه بدهید تا روده های خود را حرکت دهند.
وقتی نوبت به دادن محصولات یا داروهای بدون نسخه به فرزندتان برای کمک به یبوست می رسد، ابتدا باید با پزشک کودک خود صحبت کنید.
او گزینه های رایجی را که ممکن است در مورد آنها بحث کنید، تشریح می کند.
پروبیوتیک ها. پروبیوتیک ها اغلب برای بیماران اطفال استفاده می شود، به ویژه در هنگام مصرف آنتی بیوتیک. آنها به حفظ باکتری های خوب در معده کمک می کنند، زیرا آنتی بیوتیک ها با همه باکتری ها مبارزه می کنند.
این باکتری های خوب همچنین به افزایش منظم بودن روده کمک می کنند.
با این حال، تحقیقات بسیار محدودی وجود دارد که از استفاده از پروبیوتیک برای درمان خود یبوست حمایت می کند، و به طور معمول به عنوان تنها درمان استفاده نمی شود.
شیاف و تنقیه. شیاف ها به تحریک ماهیچه های رکتوم برای تحریک حرکت روده کمک می کنند، اما زمانی که قرار داده شوند برای کودک ناراحت کننده هستند و اگر به درستی انجام نشوند، می توانند باعث آسیب رکتوم شوند.
تنقیه همچنین به نرم شدن مستقیم مدفوع کمک می کند، اما آنها نیز می توانند ناراحت کننده باشند و باید به درستی انجام شوند.
اگر نگران هستید که فرزندتان ممکن است به یکی از این گزینه ها نیاز داشته باشد، با تیم مراقبت او مراجعه کنید.
MiraLAX. MiraLAX . یک داروی خوب برای یبوست، چه حاد و چه مزمن، در صورت استفاده صحیح در کودکان بالای یک سال است.
MiraLAX به بازگشت مایع به مدفوع کمک می کند، بنابراین خیلی سفت نمی شود و راحت تر دفع می شود.
MiraLax به صورت پودری بدون رنگ و مزه عرضه می شود که برای بیماران جوان عالی است. می توان آن را بدون نسخه مصرف کرد، اما همیشه قبل از شروع با پزشک کودک خود مشورت کنید.
فیبر باعث نرمی و سهولت انجام مدفوع می شود. دادن فیبر بیشتر به کودک در رژیم غذایی می تواند به پیشگیری از یبوست و همچنین درمان یبوست کوتاه مدت یا بسیار خفیف کمک کند.
فیبر همچنین در طولانی مدت برای عملکرد منظم روده مهم است. اگر کودک شما مدت طولانی یبوست داشته است، فقط افزایش فیبر بدون درمان دیگر بعید است که یبوست او را برطرف کند.
برای افزودن فیبر بیشتر به رژیم غذایی فرزندتان، می توانید:
دکتر بهار اشجعی بهترین پزشک و جراح اطفال در تهران هستند که دوره پزشکی عمومی و بورد فوق تخصصی خود را در زمینه جراحی کودکان و نوزادان از دانشگاه علوم پزشکی تهران کسب کرده است.
ایشان دارای سالها تجربه جهت درمان و جراحی بیماریهای گوناگون در کودکان و نوزادان هستند و جراحیهای متعدد و موفقیت آمیزی را در زمینه درمان و عمل جراحی بیماریهای کودکان و نوزادان داشتهاند.
شما میتوانید جهت مشاوره و یا معاینه کودکان و نوزادان خود توسط دکتر بهار اشجعی همین حالا با شمارههای قرار گرفته در وبسایت و یا از طریق فرم اینترنتی تعیین نوبت برای فرزند خود را انجام دهید.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
آدرس:
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/

ختنه یک عمل جراحی برای برداشتن پوستی است که نوک آلت تناسلی را می پوشاند که پوست ختنه گاه نیز نامیده می شود.
این روش برای پسران تازه متولد شده در نقاطی از جهان، از جمله ایالات متحده، نسبتاً رایج است.
ختنه کردن در مراحل بعدی زندگی قابل انجام است، اما خطرات بیشتری دارد و بهبودی ممکن است بیشتر طول بکشد.
برای برخی خانواده ها ختنه یک مراسم مذهبی است. این روش همچنین می تواند مربوط به سنت های فرهنگی یا قومی، بهداشت شخصی یا مراقبت های بهداشتی پیشگیرانه باشد.
اما برای دیگران، به نظر نمی رسد ختنه مورد نیاز باشد، یا خطرناک به نظر می رسد.
ختنه یک سنت مذهبی یا فرهنگی برای بسیاری از خانواده های یهودی و اسلامی و همچنین برخی از مردمان بومی است.
ختنه همچنین می تواند بخشی از سنت خانوادگی، نظافت شخصی یا مراقبت های بهداشتی پیشگیرانه باشد.
گاهی اوقات نیاز پزشکی به ختنه وجود دارد. به عنوان مثال، ممکن است پوست ختنه گاه آنقدر سفت باشد که نتوان آن را روی نوک آلت تناسلی به عقب کشید.
ختنه همچنین به عنوان راهی برای کاهش خطر ابتلا به HIV در کشورهایی که این ویروس شایع است توصیه می شود. این شامل بخش هایی از آفریقا می شود.
ختنه ممکن است فواید سلامتی مختلفی داشته باشد، از جمله:
بهداشت راحت تر. ختنه شستن آلت تناسلی را ساده تر می کند. با این حال، می توان به پسرانی که ختنه نشده اند آموزش داد که به طور مرتب زیر پوست ختنه گاه را بشویند.
خطر کمتر عفونت های دستگاه ادراری (UTIs). خطر عفونت ادراری در مردان کم است. اما این عفونت ها در مردانی که ختنه نشده اند بیشتر دیده می شود.
عفونت های جدی در اوایل زندگی می توانند بعداً به مشکلات کلیوی منجر شوند.
خطر کمتر عفونت های مقاربتی. مردانی که ختنه شده اند ممکن است کمتر در معرض خطر برخی از عفونت های مقاربتی از جمله HIV باشند.
اما هنوز هم داشتن رابطه جنسی ایمن، که شامل استفاده از کاندوم است، کلیدی است.
پیشگیری از مشکلات آلت تناسلی. گاهی اوقات، عقب کشیدن پوست ختنه گاه آلت تناسلی که ختنه نشده است سخت یا غیرممکن است. به این فیموز می گویند.
می تواند منجر به تورم پوست ختنه گاه یا سر آلت تناسلی شود که به آن التهاب می گویند.
خطر کمتر سرطان آلت تناسلی. اگرچه سرطان آلت تناسلی نادر است، اما در مردانی که ختنه شده اند کمتر دیده می شود.
علاوه بر این، سرطان دهانه رحم در شرکای جنسی زنان مردانی که ختنه شده اند کمتر دیده می شود.
با این حال، خطر ختنه نشدن نادر است. خطرات را نیز می توان با مراقبت مناسب از آلت تناسلی کاهش داد. متخصص مراقبت های بهداشتی شما ممکن است توصیه کند که ختنه را برای کودک خود به تاخیر بیندازید یا آن را انجام ندهید اگر کودک شما:
شایع ترین خطرات ختنه خونریزی و عفونت است. با خونریزی، دیدن چند قطره خون از زخم جراحی معمولی است.
خونریزی اغلب خود به خود یا با چند دقیقه فشار مستقیم ملایم متوقف می شود. خونریزی بدتر باید توسط یک متخصص مراقبت های بهداشتی بررسی شود.
عوارض جانبی مربوط به بیهوشی نیز ممکن است رخ دهد. به ندرت، ختنه ممکن است باعث مشکلات پوست ختنه گاه شود. به عنوان مثال:
ممکن است پوست ختنه گاه خیلی کوتاه یا خیلی بلند باشد.
ممکن است پوست ختنه گاه به درستی بهبود نیابد.
پوست ختنه گاه باقی مانده ممکن است دوباره به انتهای آلت تناسلی بچسبد که نیاز به ترمیم جراحی جزئی دارد.
این خطرات زمانی کمتر است که این روش توسط یک پزشک مانند متخصص زنان و زایمان، متخصص اورولوژی یا متخصص اطفال انجام شود.
هنگامی که ختنه در یک محیط پزشکی مانند مهد کودک بیمارستان یا مطب پزشک انجام شود، خطرات نیز کمتر است.
اگر این عمل به دلایل مذهبی یا فرهنگی در جای دیگری انجام شود، فردی که ختنه را انجام می دهد باید تجربه داشته باشد.
این فرد باید در نحوه انجام ختنه، کاهش درد و جلوگیری از عفونت به خوبی آموزش دیده باشد.
ختنه نوزاد اغلب در بخش کودکان بیمارستان، معمولاً در چند روز اول پس از تولد انجام می شود.
برای ختنه نوزاد، کودک شما به پشت دراز می کشد و دست ها و پاهایش را نگه می دارند. آلت تناسلی و اطراف آن تمیز می شود. دارویی برای جلوگیری از درد به نام بی حس کننده داده می شود.
دارو به قاعده آلت تناسلی تزریق می شود یا به صورت کرم روی آلت قرار می گیرد. یک گیره یا حلقه پلاستیکی مخصوص به آلت تناسلی وصل می شود و پوست ختنه گاه برداشته می شود.
پس از آن، یک متخصص مراقبت های بهداشتی آلت تناسلی را با پمادی مانند یک آنتی بیوتیک موضعی یا ژل نفتی می پوشاند. سپس آلت تناسلی با گاز بسته بندی می شود. این روش اغلب حدود پنج تا ده دقیقه طول می کشد.
معمولاً هفت تا ده روز طول می کشد تا آلت تناسلی التیام یابد. نوک آلت تناسلی در ابتدا احتمالاً درد دارد. آلت تناسلی ممکن است تغییر رنگ، متورم یا کبود به نظر برسد.
ممکن است مقدار کمی مایع زرد رنگ در نوک آلت تناسلی نیز مشاهده کنید.
اگر با از بین رفتن داروی درد، نوزادتان بداخلاق است، نوزادتان را به آرامی در آغوش بگیرید. مراقب باشید به آلت تناسلی فشار وارد نکنید.
شستن آلت تناسلی با آب گرم و صابون ملایم به دلیل بهبودی مشکلی ندارد. سپس به آرامی خشک کنید. برای نوزادان، با هر بار تعویض پوشک، بانداژ را عوض کنید.
ممکن است متخصص مراقبت های بهداشتی به شما بگوید که پماد آنتی بیوتیک را روی بانداژ قرار دهید.
یا می توانید مقداری ژل نفتی روی نوک آلت تناسلی قرار دهید. این از چسبیدن آن به پوشک جلوگیری می کند. پوشک کودک خود را اغلب عوض کنید و مطمئن شوید که پوشک شل بسته شده باشد.
اگر به جای باند یک حلقه پلاستیکی وجود داشته باشد، خود به خود می ریزد. اغلب، این اتفاق در حدود یک هفته یا ده روز رخ می دهد.
پس از بهبود آلت تناسلی، آن را با آب و صابون در طول حمام کردن منظم بشویید. مشکلات بعد از ختنه شایع نیست. اما اگر:
کودک شما تب دارد.
کودک شما زیاد گریه می کند و شما فکر می کنید ممکن است کودک شما درد داشته باشد.
خونریزی قطع نمی شود.
تغییر رنگ در نوک آلت تناسلی پس از سه تا پنج روز بدتر می شود.
ترشحات بدبویی از نوک آلت تناسلی وجود دارد.
حلقه پلاستیکی دو هفته پس از ختنه در جای خود باقی می ماند یا روی ساقه آلت تناسلی حرکت می کند.
عوامل زیادی در تعیین هزینه ختنه نوزاد و کودک تاثیرگذار هستند. در زمانی که والدین برای گرفتن مشاوره از پزشک یا جراح به مطب وی مراجعه می کنند هزینه ختنه نیز به آن ها اعلام می شود.
از مهم ترین موارد تاثیرگذار در هزینه ختنه نوزاد و کودک می توان به موارد زیر اشاره کرد:
تخصص پزشک
موقعیت مکانی مطب یا کلینیک
نوع تجهیزات مورد استفاده برای انجام این جراحی
روش ختنه کودکان
هر چه سن کودک کمتر باشد والدین باید هزینه کمتری را پرداخت کنند و انجام جراحی ختنه راحت تر است.
در صورت وجود مشکل خاص در آلت تناسلی هزینه جراحی متفاوت است.
نوع مرکزی که جراحی ختنه در آن انجام می گردد نیز در هزینه تاثیرگذار است. این جراحی در کلینیک تخصصی ختنه، بیمارستان یا مطب قابل انجام است.
در صورتی که بیمه تکمیلی دارید می توانید کلیه هزینه های ناشی از ختنه را از شرکت بیمه دریافت نمایید.
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند، ایشان دوره پزشکی عمومی را در دانشگاه شهید بهشتی تهران گذراندند و بعد از اتمام دوره پزشکی عمومی به تحصیل در رشته جراحی عمومی در دانشگاه شهید بهشتی تهران پرداختند، بلافاصله بعد از فارغ التحصیلی در رشته جراحی عمومی، در رشته جراحی اطفال پذیرفته شدند و دوره جراحی اطفال را در دانشگاه علوم پزشکی تهران گذراندند و موفق به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال شدند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
۰۲۱-۴۴۸۰۶۶۶۸ | ۰۲۱-۴۴۸۴۱۸۶۲
آدرس:
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/

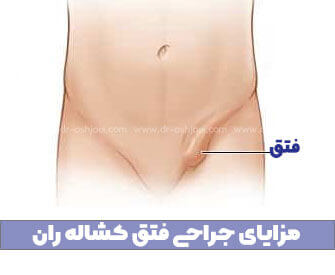
فتق ناف زمانی رخ می دهد که بخشی از روده یا بافت چربی از طریق یک نقطه ضعیف در دیواره شکم، نزدیک ناف، فشار می آورد.
آنها در نوزادان وکودکان بسیار شایع هستند، اما می توانند بزرگسالان را نیز درگیر کنند.
فتق ناف زمانی اتفاق می افتد که نقصی در دیواره قدامی شکم، که زیر ناف قرار دارد، وجود دارد. اگرچه فتق ناف به راحتی قابل درمان است، اما در موارد نادر می تواند به یک بیماری جدی تبدیل شود.
این مقاله به علل، عوامل خطر، تشخیص و درمان فتق نافی می پردازد.
فتق ناف دومین شکل رایج فتق در بزرگسالان است. آنها در 3 سانتی متر (سانتی متر) از ناف فرد - چه در بالا و چه در زیر آن- رخ می دهند.
در نوزادان و کودکان نوپا
فتق ناف در نوزادان شایع است. آنها در حدود 10 تا 30 درصد از کودکان سفیدپوست در هنگام تولد وجود دارند، در حالی که مطالعات مختلف شیوع 23 تا 85 درصد را در کودکان آفریقایی آمریکایی در بدو تولد نشان داده است. پزشکان هنوز علت این واریانس را نمی دانند.
این نوع فتق به ویژه در نوزادان نارس متولد می شود.
بر اساس تحقیقات قدیمیتر که در مقالهای در سال 2024 ذکر شده است، تا 84 درصد از نوزادان با وزن تولد بین 1 تا 1.5 کیلوگرم (کیلوگرم) دارای فتق ناف هستند.
در حالی که جنین در حال رشد در رحم است، بند ناف از سوراخی در دیواره شکم عبور می کند. این باید بلافاصله پس از تولد بسته شود.
با این حال، ماهیچهها همیشه کاملاً بسته نمیشوند و یک نقطه ضعیف باقی میمانند که فتق ناف میتواند از آن عبور کند.
در اغلب موارد، فتق ناف در نوزادان بدون مداخله تا سن 2 سالگی بسته می شود.
در بزرگسالان
تنها 1 نفر از هر 10 بزرگسال مبتلا به فتق ناف، این بیماری را از دوران کودکی حمل می کند، که حدود 90٪ از بزرگسالان را در نتیجه مشکلات مربوط به عضلات شکم در زندگی مبتلا می کنند.
افزایش فشار روی ماهیچه های شکم، مانند دوران بارداری یا هنگام بلند کردن اجسام سنگین، خطر فتق ناف اکتسابی را افزایش می دهد.
فتق نافی شبیه یک توده در ناف است. هنگامی که نوزاد می خندد، گریه می کند، به توالت می رود یا سرفه می کند، ممکن است بزرگتر شود.
هنگامی که کودک دراز کشیده یا آرام است، ممکن است توده کوچک شده یا به طور کامل از بین برود.
علائم فتق ناف در موارد مختلف متفاوت است. صرف نظر از اندازه فتق، اگر دیواره شکم در اطراف آن منقبض شود، می تواند گردش خون به بیرون زدگی را قطع کند و باعث درد شود.
درد می تواند از خفیف تا شدید متغیر باشد. در صورت بروز برآمدگی، فرد باید به پزشک مراجعه کند:
عوامل خطر اصلی برای فتق ناف عبارتند از:
سن: نوزادان، به ویژه آنهایی که نارس به دنیا می آیند، نسبت به بزرگسالان بیشتر در معرض خطر فتق ناف هستند.
چاقی: کودکان و بزرگسالان مبتلا به چاقی در مقایسه با افرادی که شاخص توده بدنی (BMI) آنها در محدوده وزن سالم قرار دارد، به طور قابل توجهی با خطر بیشتری برای ابتلا به فتق ناف مواجه هستند.
سرفه: داشتن سرفه برای مدت طولانی می تواند خطر فتق را افزایش دهد زیرا نیروی سرفه به دیواره شکم فشار وارد می کند.
بارداری: خطر فتق ناف در افراد باردار بیشتر است. حاملگی چند قلویی خطر فتق بیشتری دارد.
علل فتق ناف در گروه های سنی متفاوت است.
علل فتق ناف در نوزادان
همانطور که جنین در رحم رشد می کند، شکاف کوچکی در عضلات شکم ایجاد می شود. این سوراخ به بند ناف اجازه عبور می دهد.
در حوالی زمان تولد یا کمی بعد، دهانه باید بسته شود. اگر این به طور کامل اتفاق نیفتد، بافت چربی یا بخشی از روده می تواند از بین برود که باعث ایجاد فتق ناف می شود.
علل فتق ناف در بزرگسالان
اگر فشار زیادی روی دیواره شکم وارد شود، مقداری از بافت چربی یا بخشی از روده میتواند از بخش ضعیفی از عضله شکم عبور کند.
افراد در معرض خطر بیشتر احتمال دارد که فشار بالاتر از حد طبیعی را در مناطقی که بافت چربی یا قسمتهایی از روده میتواند بیرون بزند، تجربه کنند.
پزشک در طی معاینه فیزیکی فتق ناف را تشخیص میدهد. آنها همچنین ممکن است بتوانند نوع فتق را تعیین کنند.
به عنوان مثال، اگر روده را درگیر کند، ممکن است خطر انسداد وجود داشته باشد. اگر پزشک بخواهد عوارض را غربالگری کند، ممکن است درخواست کند:
در نوزادان، اکثر فتقهای ناف در عرض 2 سال برطرف میشوند و نیازی به درمان نخواهد بود. با این حال، پزشک ممکن است جراحی را توصیه کند اگر:
قطر فتق در کودکان بالای 2 سال بیش از 1.5 سانتی متر است.
روده ها در داخل کیسه فتق قرار دارند و از حرکت روده جلوگیری یا کاهش می دهند.
فتق باعث درد می شود.
تغییر رنگ پوست در محل فتق رخ می دهد.
اگر فتق پاره شود، جراحی اورژانسی ضروری است. با این حال، پارگی فتق بسیار نادر است.
فتق در بزرگسالان کمتر از کودکان به خودی خود برطرف می شود. در نتیجه بیشتر مستعد عوارض هستند و فرد شانس بیشتری برای نیاز به جراحی دارد.
جراحی فتق ناف یک عمل کوچک است که معمولاً 20 تا 30 دقیقه طول می کشد. در بیشتر موارد، فرد تحت عمل جراحی می تواند در همان روز به خانه برود.
جراحی شامل ایجاد یک برش در پایه ناف و فشار دادن بافت بیرون زده به داخل شکم است. جراحان ممکن است جراحی باز یا لاپاراسکوپی را انجام دهند.
در بسیاری از موارد، جراح عضلات دیواره شکم را به هم بخیه میزند تا سوراخ را ببندد. در برخی موارد، آنها ممکن است از شبکه های ویژه ای برای تقویت ناحیه و جلوگیری از عود استفاده کنند.
با این حال، در حالی که نشان داده شده است که این رویکرد به جلوگیری از عود فتق کمک می کند، عوارض بالقوه ای نیز دارد، از جمله خطر درد مزمن.
پزشکان به افراد توصیه میکنند قبل از عمل از خوردن یا آشامیدن خودداری کنند. همچنین ممکن است لازم باشد افراد برای کاهش خطر خونریزی، مصرف داروهای ضد انعقاد را متوقف کنند
اکثر جراحان جراحی فتق ناف را با فرد تحت بیهوشی عمومی انجام می دهند. متخصص بیهوشی قبل از جراحی فرد را از طریق این روش راهنمایی می کند.
پس از ترخیص از بیمارستان، فرد ممکن است در محل جراحی احساس درد و ناراحتی کند. مصرف مسکن ها، پوشیدن لباس های گشاد و پرهیز از فعالیت های سنگین می تواند به کاهش این ناراحتی کمک کند.
همچنین ممکن است فرد برای چند هفته تورم اطراف محل را تجربه کند.
جراح گاهی اوقات یک پانسمان فشاری روی فتق اعمال می کند. تمیز و خشک نگه داشتن آن برای جلوگیری از عفونت بسیار مهم است.
پوشیدن لباسهای کمکی فتق ممکن است به بهبودی افراد پس از جراحی و افزایش سطح فعالیت کمک کند.
خلاصه
فتق ناف زمانی رخ می دهد که بخشی از روده یا مقداری بافت چربی از سوراخی در عضلات شکم بیرون زده باشد.
برای اینکه پزشکان بیرون زدگی را به عنوان فتق ناف دسته بندی کنند، باید در فاصله 3 سانتی متری منبع مورد اعتماد ناف رخ دهد.
این نوع فتق در نوزادان شایع است و به طور معمول به طور مستقل برطرف می شود. اکثر فتق های ناف در بزرگسالان ناشی از فشار اضافی بر دیواره شکم است.
این فشار اضافی ممکن است ناشی از حاملگی های چند قلو یا فشار شدید باشد. خطر عوارض در فتق ناف بزرگسالان بیشتر است و تقریباً همیشه برای اصلاح این عوارض نیاز به جراحی دارند.
جراحی فتق معمولاً حدود 20 تا 30 دقیقه طول می کشد و فرد در طول مدت عمل تحت بیهوشی عمومی خواهد بود.
هزینه جراحی فتق ناف در کودکان چگونه محاسبه می شود؟
هزینه عمل جراحی فتق ناف کودکان با توجه به شدت بیماری، گستردگی آن و شیوه درمانی که پزشک تعیین میکند بستگی دارد. به همین جهت شما تنها پس از معاینه دقیق توسط پزشک متخصص و انجام آزمایشات مربوطه است که می توانید از هزینه درمان فتق ناف با عمل جراحی برای کودک خود مطلع شوید.
جهت اطلاع از هزینه عمل فتق ناف توسط دکتر بهار اشجعی میتوانید از طریق فرم های قرار داده شده در سایت اقدام، یا با ما تماس بگیرید
بهترین راه ارتباط و مشاوره با دکتر بهار اشجعی فوق تخصص جراحی کودکان و نوزادان
“دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان با استفاده از تکنیک های روز دنیا و دستگاه های مجهز و پیشرفته به درمان و انجام جراحی فتق ناف و فتق های شکمی در کودکان و نوزادان می پردازد. جهت دریافت وقت مشاوره و ویزیت در مطب یا بیمارستان می توانید از طریق شماره تماس های قرار داده شده در سایت با ایشان در ارتباط باشید.”
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
۰۲۱-۴۴۸۰۶۶۶۸
۰۲۱-۴۴۸۴۱۸۶۲
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/
دیابت وضعیتی است که در آن بدن نمی تواند انسولین کافی تولید کند یا نمی تواند به طور معمول از انسولین استفاده کند.
دیابت نوع 1 یک اختلال خود ایمنی است. سیستم ایمنی بدن به سلولهای لوزالمعده که انسولین میسازند آسیب میزند.
انسولین یک هورمون است. به قند (گلوکز) در خون کمک می کند تا به سلول های بدن برسد تا به عنوان سوخت مورد استفاده قرار گیرد.
وقتی گلوکز نمی تواند وارد سلول ها شود، در خون تجمع می یابد. به این حالت قند خون بالا (هیپرگلیسمی) می گویند. قند خون بالا می تواند مشکلاتی را در سراسر بدن ایجاد کند.
می تواند به رگ های خونی و اعصاب آسیب برساند. می تواند به چشم، کلیه ها و قلب آسیب برساند. همچنین می تواند علائمی مانند خستگی ایجاد کند.
دیابت نوع 1 یک بیماری طولانی مدت (مزمن) است. ممکن است در هر سنی شروع شود. انسولین از پانکراس باید با تزریق انسولین یا پمپ انسولین جایگزین شود.
دو نوع دیابت نوع 1 وجود دارد:
دیابت با واسطه ایمنی. این یک اختلال خود ایمنی است که در آن سیستم ایمنی بدن به سلولهای لوزالمعده که انسولین میسازند آسیب میزند. این شایع ترین نوع دیابت نوع 1 است.
ایدیوپاتیک نوع 1. این به اشکال نادر بیماری بدون علت شناخته شده اشاره دارد.
علت دیابت نوع 1 ناشناخته است. محققان بر این باورند که برخی افراد ژنی را به ارث می برند که در صورت بروز محرکی مانند ویروس می تواند باعث دیابت نوع 1 شود.
اگر کودک هر یک از عوامل خطر زیر را داشته باشد بیشتر در معرض خطر ابتلا به دیابت نوع 1 است:
دیابت نوع 1 اغلب به طور ناگهانی ظاهر می شود. در کودکان، علائم دیابت نوع 1 ممکن است مانند علائم آنفولانزا باشد.
علائم ممکن است در هر کودک کمی متفاوت باشد. آنها می توانند شامل موارد زیر باشند:
علائم دیابت نوع 1 می تواند مانند سایر بیماری ها باشد. مطمئن شوید که فرزندتان برای تشخیص به پزشک خود مراجعه می کند.
ارائهدهنده مراقبتهای بهداشتی در مورد علائم و سابقه سلامتی کودک شما میپرسد. او همچنین ممکن است در مورد سابقه سلامت خانواده شما بپرسد.
او فرزند شما را معاینه فیزیکی می کند. ممکن است فرزند شما آزمایش های خون نیز انجام دهد، مانند:
قند خون ناشتا. آزمایش خون پس از حداقل 8 ساعت نخوردن انجام می شود.
گلوکز پلاسما تصادفی. آزمایش خون زمانی انجام می شود که علائم تشنگی، ادرار و گرسنگی افزایش یابد.
کودکان مبتلا به دیابت نوع 1 باید روزانه انسولین تزریق کنند تا سطح گلوکز خون در محدوده طبیعی حفظ شود. انسولین به دو صورت تزریقی یا پمپ انسولین داده می شود.
پزشک فرزندتان به شما نشان میدهد که چگونه با هر روش به کودکتان انسولین بدهید. درمان همچنین شامل موارد زیر خواهد بود:
با گذشت زمان، سطوح بالای قند خون می تواند به رگ های خونی آسیب برساند. متعادل کردن انسولین، رژیم غذایی و فعالیت می تواند به حفظ سطح قند خون در محدوده هدف کمک کند واز مشکلات زیر جلوگیری کند:
تشخیص دیابت نوع 1 می تواند برای کودک و خانواده اش استرس زا باشد. یک کودک کوچکتر ممکن است تمام تغییرات زندگی مانند نظارت بر گلوکز و تزریق انسولین را درک نکند.
کودک ممکن است احساس کند:
والدین می توانند با رفتار با او به عنوان یک کودک عادی با مدیریت دیابت به عنوان یکی از جنبه های زندگی روزمره خود به او کمک کنند.
بسیاری از مناطق دارای کمپ های دیابت، گروه های حمایتی و سازمان های دیگر برای کودکان مبتلا به دیابت نوع 1 و خانواده های آنها هستند. برای اطلاعات بیشتر با پزشک فرزندتان صحبت کنید.
دیابت نوع 1 یک بیماری طولانی مدت (مزمن) است. ممکن است در هر سنی شروع شود. تنها 5 درصد از افراد مبتلا به دیابت نوع 1 دارند.
دیابت نوع 1 وضعیتی است که در آن سطح گلوکز خون به طور غیر طبیعی بالا است.
بیشتر اوقات به دلیل یک اختلال خود ایمنی ایجاد می شود که در آن سیستم ایمنی بدن سلول های پانکراس که انسولین تولید می کنند را از بین می برد.
کودکان مبتلا به دیابت نوع 1 باید روزانه انسولین تزریق کنند تا سطح گلوکز خون در محدوده طبیعی حفظ شود.
بدون انسولین، سطح گلوکز خون همچنان افزایش می یابد و مرگ رخ می دهد.
با تجویز انسولین و سایر فعالیت های مدیریتی، کودکان مبتلا به دیابت نوع 1 می توانند زندگی فعال و سالمی داشته باشند.
چندین آزمایش خون برای تشخیص دیابت نوع 2 در کودکان وجود دارد.
آزمایش قند خون تصادفی. نمونه خون در یک زمان تصادفی، صرف نظر از آخرین زمانی که کودک شما غذا خورده است، گرفته می شود. سطح قند خون تصادفی 200 میلی گرم در دسی لیتر (mg/dL) یا 11.1 میلی مول در لیتر (mmol/L) یا بالاتر نشان دهنده دیابت است.
آزمایش قند خون ناشتا. نمونه خون پس از اینکه کودک شما حداقل هشت ساعت یا یک شب (ناشتا) چیزی برای خوردن یا نوشیدن جز آب نخورده است، گرفته می شود. سطح قند خون ناشتا 126 میلی گرم در دسی لیتر (7.0 میلی مول در لیتر) یا بالاتر نشان دهنده دیابت است.
آزمایش هموگلوبین گلیکوزیله (A1C). این آزمایش میانگین سطح قند خون کودک شما را در 3 ماه گذشته نشان می دهد. سطح A1C 6.5٪ یا بالاتر نشان دهنده دیابت است.
تست تحمل گلوکز خوراکی. کودک شما باید یک شب ناشتا باشد و سپس یک مایع شیرین در مطب ارائه دهنده مراقبت های بهداشتی یا یک محل آزمایش آزمایشگاهی بنوشد. سطح قند خون به طور دوره ای برای دو ساعت آینده آزمایش می شود. سطح قند خون 200 میلی گرم در دسی لیتر (11.1 میلی مول در لیتر) یا بالاتر به طور کلی به این معنی است که کودک شما دیابت دارد.
پزشک شما ممکن است آزمایش های اضافی را برای تشخیص دیابت نوع 1 و دیابت نوع 2 توصیه کند، زیرا استراتژی های درمانی برای هر نوع متفاوت است.
برنامه مراقبت از دیابت مجموعه ای از دستورالعمل هایی است که شما و فرزندتان باید دنبال کنید.
هدف این است که به کودک خود کمک کنید تا عادت های سالمی داشته باشد و سطح قند خون خود را در محدوده ایمن نگه دارد. تیم مراقبت به شما نحوه استفاده از این طرح را آموزش می دهد.
پنج بخش در برنامه مراقبتی دیابت نوع 2 وجود دارد:
بخش بسیار مهم در درمان دیابت در کودکان، کمک به کودک شما برای تغذیه خوب است. مقدار زیادی سبزیجات تازه، میوه ها، پروتئین بدون چربی و غلات کامل ارائه دهید.
نکته کلیدی این است که یک رژیم غذایی متعادل با مقادیر مناسب کربوهیدرات ها (کربوهیدرات ها)، پروتئین ها و چربی ها داشته باشید.
به کودک خود بیاموزید که کالری خود را از غذاهای سالم دریافت کند نه از نوشیدنی های شیرین. اندازه وعده های سالم را به آنها نشان دهید.
حرکت دادن بدن به عملکرد بهتر انسولین کمک می کند و سطح قند خون را کاهش می دهد. کودکان مبتلا به دیابت نوع 2 هر روز به فعالیت بدنی نیاز دارند.
اگر فرزندتان به فعال بودن عادت ندارد، به آرامی شروع کنید و اهداف روشنی را تعیین کنید. آنها می توانند با حداقل یک ربع هر روز شروع کنند و تا جایی که می توانند مقدار را افزایش دهند.
بسیاری از کودکان مبتلا به دیابت نوع 2 اضافه وزن دارند. داشتن یک سبک زندگی سالم بهترین راه برای کمک به رشد و تکامل مناسب فرزندتان است. خوب غذا خوردن و فعال ماندن می تواند به کاهش وزن منجر شود.
دکتر بهار اشجعی، بهترین پزشک متخصص کودکان در تهران
دکتر بهار اشجعی یکی از بهترین پزشکان و جراحان کودکان و نوزادان در تهران هستند که سابقه درخشانی در درمان و جراحی اختلالات و بیماریهای کودکان و نوزادان دارند. ایشان فارغ التحصیل دانشگاه علوم پزشکی تهران هستند. از افتخارات دکتر بهار اشجعی میتوانیم به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال و همچنین چاپ و انتشار مقالات تخصصی در زمینه انواع بیماریهای کودکان اشاره کنیم.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
۰۲۱-۴۴۸۰۶۶۶۸
۰۲۱-۴۴۸۴۱۸۶۲
منبع: https://dr-ashjaei.com/
تالاسمی یک اختلال خونی ارثی است که باعث می شود بدن شما هموگلوبین کمتری نسبت به حالت عادی داشته باشد.
هموگلوبین گلبول های قرمز خون را قادر می سازد تا اکسیژن را حمل کنند. تالاسمی می تواند باعث کم خونی شود و شما را خسته کند.
اگر تالاسمی خفیف دارید، ممکن است نیازی به درمان نداشته باشید. اما اشکال شدیدتر ممکن است نیاز به تزریق خون منظم داشته باشد.
شما می توانید برای مقابله با خستگی اقداماتی مانند انتخاب یک رژیم غذایی سالم و ورزش منظم انجام دهید.
انواع مختلفی از تالاسمی وجود دارد. علائم و نشانه هایی که دارید به نوع و شدت بیماری شما بستگی دارد.
علائم و نشانه های تالاسمی می تواند شامل موارد زیر باشد:
برخی از نوزادان علائم و نشانه های تالاسمی را در بدو تولد نشان می دهند. دیگران آنها را در دو سال اول زندگی توسعه می دهند.
برخی از افرادی که تنها یک ژن هموگلوبین تحت تاثیر قرار دارند، علائم تالاسمی را ندارند.
تالاسمی ناشی از جهش در DNA سلولهایی است که هموگلوبین را میسازند - مادهای در گلبولهای قرمز خون که اکسیژن را در سراسر بدن شما حمل میکند.
جهش های مرتبط با تالاسمی از والدین به فرزندان منتقل می شود. مولکول های هموگلوبین از زنجیره هایی به نام زنجیره های آلفا و بتا ساخته شده اند که می توانند تحت تأثیر جهش قرار گیرند.
در تالاسمی، تولید زنجیرههای آلفا یا بتا کاهش مییابد که منجر به آلفا تالاسمی یا بتا تالاسمی میشود. در آلفا تالاسمی، شدت تالاسمی شما بستگی به تعداد جهشهای ژنی دارد که از والدین خود به ارث میبرید.
هر چه ژن های جهش یافته بیشتر باشد، تالاسمی شما شدیدتر است. در بتا تالاسمی، شدت تالاسمی شما بستگی به این دارد که کدام قسمت از مولکول هموگلوبین تحت تأثیر قرار گرفته است.
آلفا تالاسمی
چهار ژن در ساخت زنجیره هموگلوبین آلفا نقش دارند. شما از هر یک از والدین خود دو تا دریافت می کنید. اگر ارث ببرید:
یک ژن جهش یافته، هیچ علامت یا نشانه ای از تالاسمی نخواهید داشت. اما شما ناقل این بیماری هستید و می توانید آن را به فرزندان خود منتقل کنید.
دو ژن جهش یافته، علائم و نشانه های تالاسمی شما خفیف خواهد بود. این وضعیت را می توان ویژگی آلفا تالاسمی نامید.
سه ژن جهش یافته، علائم و نشانه های شما متوسط تا شدید خواهد بود.
به ارث بردن چهار ژن جهش یافته نادر است و معمولاً منجر به مرده زایی می شود. نوزادانی که با این عارضه متولد می شوند، اغلب مدت کوتاهی پس از تولد می میرند یا نیاز به تزریق خون مادام العمر دارند.
در موارد نادر، کودکی که با این عارضه متولد می شود، می تواند با تزریق خون و پیوند سلول های بنیادی درمان شود.
بتا تالاسمی
دو ژن در ساخت زنجیره هموگلوبین بتا نقش دارند. شما از هر یک از والدین خود یکی دریافت می کنید. اگر ارث ببرید:
یک ژن جهش یافته، علائم و نشانه های خفیفی خواهید داشت. این وضعیت تالاسمی مینور یا بتا تالاسمی نامیده می شود.
دو ژن جهش یافته، علائم و نشانه های شما متوسط تا شدید خواهد بود. این بیماری تالاسمی ماژور یا کم خونی کولی نامیده می شود.
نوزادانی که با دو ژن معیوب هموگلوبین بتا متولد می شوند، معمولاً در بدو تولد سالم هستند، اما در دو سال اول زندگی، علائم و نشانه هایی از خود بروز می دهند.
یک نوع خفیف تر به نام تالاسمی اینترمدیا نیز می تواند ناشی از دو ژن جهش یافته باشد.
عواملی که خطر ابتلا به تالاسمی را افزایش می دهند عبارتند از:
سابقه خانوادگی تالاسمی. تالاسمی از طریق ژن های جهش یافته هموگلوبین از والدین به فرزندان منتقل می شود.
اصل و نسب معین. تالاسمی اغلب در آمریکایی های آفریقایی تبار و در افراد مدیترانه ای و آسیای جنوب شرقی رخ می دهد.
عوارض احتمالی تالاسمی متوسط تا شدید عبارتند از:
اضافه بار آهن. افراد مبتلا به تالاسمی می توانند آهن زیادی در بدن خود دریافت کنند، چه از این بیماری و چه از طریق تزریق مکرر خون.
آهن بیش از حد می تواند به قلب، کبد و سیستم غدد درون ریز شما آسیب برساند، که شامل غدد تولید کننده هورمون است که فرآیندهای بدن شما را تنظیم می کند.
عفونت. افراد مبتلا به تالاسمی خطر ابتلا به عفونت را افزایش می دهند. این امر به ویژه در صورتی که طحال خود را برداشته باشید صادق است.
در موارد تالاسمی شدید، عوارض زیر ممکن است رخ دهد:
بدشکلی های استخوانی. تالاسمی می تواند باعث انبساط مغز استخوان شود که باعث گشاد شدن استخوان ها می شود.
این می تواند منجر به ساختار غیر طبیعی استخوان، به ویژه در صورت و جمجمه شود. انبساط مغز استخوان همچنین استخوان ها را نازک و شکننده می کند و احتمال شکستگی استخوان ها را افزایش می دهد.
طحال بزرگ شده. طحال به بدن شما کمک می کند تا با عفونت مبارزه کند و مواد ناخواسته مانند سلول های خونی قدیمی یا آسیب دیده را فیلتر کند.
تالاسمی اغلب با تخریب تعداد زیادی گلبول قرمز همراه است. این باعث می شود طحال شما بزرگ شده و سخت تر از حد معمول کار کند.
بزرگ شدن طحال می تواند کم خونی را بدتر کند و می تواند عمر گلبول های قرمز خون را کاهش دهد. اگر طحال شما بیش از حد بزرگ شود، ممکن است پزشک جراحی برای برداشتن آن پیشنهاد دهد.
کاهش نرخ رشد. کم خونی هم می تواند رشد کودک را کند کند و هم بلوغ را به تاخیر بیندازد.
مشکلات قلبی. نارسایی احتقانی قلب و ریتم غیر طبیعی قلب می تواند با تالاسمی شدید همراه باشد.
تالاسمی اغلب در دوران بارداری یا بلافاصله پس از تولد تشخیص داده می شود. غربالگری تالاسمی در بارداری به همه زنان باردار در انگلستان پیشنهاد می شود تا بررسی کنند که آیا خطر تولد کودکی با این عارضه وجود دارد یا خیر، و برخی از انواع آن ممکن است در طول آزمایش لکه خون نوزاد (تست خار پاشنه) تشخیص داده شود.
همچنین میتوان آزمایش خون را در هر سنی برای بررسی تالاسمی یا بررسی اینکه آیا شما ناقل ژن معیوب ایجادکننده آن هستید، انجام داد.
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
منبع: https://dr-ashjaei.com/
1/700 نفر در سراسر جهان با شکاف لب و/یا کام به دنیا میآیند، اگرچه برخی آمارها آن را نزدیک به 1/600 میدانند.
این حدود 0.14٪ از جمعیت است. شکاف لب، کام یا هر دو یکی از شایعترین ناهنجاریهای مادرزادی است و میزان شیوع آن در بین 1000/1 تا 2.69/1000 در نقاط مختلف جهان است.
در مقایسه با دختران، دوبرابر تعداد پسران دارای شکاف لب، چه با شکاف کام و چه بدون شکاف هستند.
شکاف لب و شکاف کام ناهنجاری های صورت و دهان هستند که در اوایل بارداری و در حالی که کودک در حال رشد در مادر است، رخ می دهد.
شکاف زمانی ایجاد می شود که بافت کافی در ناحیه دهان یا لب وجود نداشته باشد و بافت موجود به درستی به هم نپیوندد.
شکاف لب یک شکاف یا جدا شدن فیزیکی دو طرف لب بالایی است و به صورت یک سوراخ یا شکاف باریک در پوست لب بالا ظاهر می شود.
این جدایی اغلب فراتر از قاعده بینی گسترش می یابد و شامل استخوان های فک بالا و/یا لثه بالایی می شود.
در بیشتر موارد، علت شکاف لب و کام ناشناخته است. نمی توان از این شرایط جلوگیری کرد. اکثر دانشمندان بر این باورند که شکاف ها به دلیل ترکیبی از عوامل ژنتیکی و محیطی است.
به نظر می رسد اگر خواهر یا برادر، والدین یا خویشاوندان این مشکل را داشته باشند، احتمال بروز شکاف در نوزاد تازه متولد شده بیشتر است.
علت بالقوه دیگر ممکن است مربوط به دارویی باشد که مادر در دوران بارداری خود مصرف کرده است. برخی داروها ممکن است باعث ایجاد شکاف لب و کام شوند.
از جمله: داروهای ضد تشنج/ضد تشنج، داروهای آکنه حاوی آکوتان و متوترکسات، دارویی که معمولا برای درمان سرطان، آرتریت و پسوریازیس استفاده میشود.
شکاف لب و شکاف کام نیز ممکن است در نتیجه قرار گرفتن در معرض ویروس ها یا مواد شیمیایی در حالی که جنین در رحم رشد می کند رخ دهد.
در شرایط دیگر، شکاف لب و شکاف کام ممکن است بخشی از یک بیماری پزشکی دیگر باشد.
از آنجایی که شکاف باعث تغییرات فیزیکی بسیار واضحی می شود، تشخیص شکاف لب یا شکاف کام آسان است.
سونوگرافی قبل از تولد گاهی اوقات می تواند تشخیص دهد که آیا شکاف در نوزاد متولد نشده وجود دارد یا خیر.
اگر شکاف قبل از تولد نوزاد در سونوگرافی تشخیص داده نشده باشد، معاینه فیزیکی دهان، بینی و کام وجود شکاف لب یا شکاف کام را پس از تولد کودک تایید می کند.
گاهی ممکن است آزمایش های تشخیصی برای تعیین یا رد وجود سایر ناهنجاری ها انجام شود.
شکاف لب بسته به میزان ترمیم مورد نیاز ممکن است به یک یا دو عمل جراحی نیاز داشته باشد. جراحی اولیه معمولاً تا زمانی که نوزاد 3 ماهه است انجام می شود.
ترمیم شکاف کام اغلب به چندین عمل جراحی در طول 18 سال نیاز دارد. اولین جراحی برای ترمیم کام معمولا زمانی انجام می شود که نوزاد بین 6 تا 12 ماهه باشد.
جراحی اولیه یک کام عملکردی ایجاد می کند، احتمال ایجاد مایع در گوش میانی را کاهش می دهد و به رشد مناسب دندان ها و استخوان های صورت کمک می کند.
کودکان مبتلا به شکاف کام نیز ممکن است در حدود 8 سالگی نیاز به پیوند استخوان داشته باشند تا خط لثه بالایی را پر کند تا بتواند دندان های دائمی را نگه دارد و فک بالایی را تثبیت کند.
حدود 20 درصد از کودکان مبتلا به شکاف کام نیاز به جراحی های بیشتری برای کمک به بهبود گفتار خود دارند. هنگامی که دندان های دائمی رشد کردند، اغلب برای صاف کردن دندان ها به بریس نیاز است.
ممکن است جراحیهای دیگری برای بهبود ظاهر لب و بینی، بستن دهانههای بین دهان و بینی، کمک به تنفس، تثبیت و تنظیم مجدد فک انجام شود.
ترمیم نهایی اسکارهای باقی مانده از جراحی اولیه احتمالاً تا نوجوانی انجام نخواهد شد، زمانی که ساختار صورت به طور کامل توسعه یافته است.
به طور کلی نیازهای پیشگیرانه و ترمیمی دندان کودکان مبتلا به شکاف مانند سایر کودکان است. با این حال، کودکان مبتلا به شکاف لب و شکاف کام ممکن است مشکلات خاصی در رابطه با دندان های از دست رفته، بدشکل یا نامناسب داشته باشند که نیاز به نظارت دقیق دارد.
مراقبت های اولیه از دندان. مانند سایر کودکان، کودکانی که با شکاف کام و لب متولد می شوند، برای داشتن دندان های سالم نیاز به تمیز کردن مناسب، تغذیه مناسب و درمان فلوراید دارند.
تمیز کردن مناسب با یک مسواک کوچک و نرم باید به محض رویش دندان شروع شود. اگر مسواک نرم کودکان به دلیل تغییر شکل دهان و دندانها به اندازه کافی دندانها را تمیز نمیکند، ممکن است دندانپزشک شما یک دندانپزشکی را توصیه کند.
دندانپزشکی یک اسفنج نرم و حاوی دهانشویه روی دسته است که برای پاک کردن دندان استفاده می شود. بسیاری از دندانپزشکان توصیه می کنند که اولین ویزیت دندانپزشکی در حدود یک سالگی یا حتی زودتر از آن در صورت وجود مشکلات دندانی خاص برنامه ریزی شود. مراقبت های روتین دندان می تواند از حدود یک سالگی شروع شود.
مراقبت های ارتودنسی. اولین جلسه ارتودنسی ممکن است قبل از اینکه کودک هر دندانی داشته باشد برنامه ریزی شود. هدف از این انتصاب ارزیابی رشد صورت به ویژه رشد فک است.
پس از رویش دندان ها، متخصص ارتودنسی می تواند نیازهای کوتاه مدت و بلندمدت دندانی کودک را ارزیابی کند. پس از رویش دندان های دائمی می توان از درمان ارتودنسی برای تراز کردن دندان ها استفاده کرد.
مراقبت از پروتز دندان. متخصص پروتز یکی از اعضای تیم شکاف کام است. آنها ممکن است یک پل دندانی برای جایگزینی دندان های از دست رفته بسازند یا وسایل خاصی به نام "بالب های گفتار" یا "لیفت کام" بسازند تا به بستن بینی از دهان کمک کنند تا گفتار عادی تر به نظر برسد.
متخصص پروتز درمان را با جراح دهان یا پلاستیک و با آسیب شناس گفتار هماهنگ می کند. اگرچه درمان شکاف لب و کام ممکن است چندین سال طول بکشد و بسته به درگیری به چندین عمل جراحی نیاز داشته باشد، اکثر کودکان مبتلا به این بیماری می توانند به ظاهر، گفتار و غذا خوردن طبیعی دست یابند.
درمان و جراحی اختلالات کام و لب در کودکان و نوزادان با دکتر بهار اشجعی
بهار اشجعی یکی از بهترین پزشکان و جراحانی است که به صورت تخصصی به درمان و جراحی اختلالات و بیماریها در کودکان و نوزادان پسر مشغول میباشد.
ایشان پس از کسب تخصص پزشکی اطفال، مشغول به درمان و جراحی اختلالات در بیمارستانهای کودکان تهران، بیمارستان لاله واقع در شهرک غرب و مطب خود در بلوار کشاورز هستند.
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن: ۰۲۱-۴۴۸۰۶۶۶۸
منبع: https://dr-ashjaei.com/

ختنه شایع ترین عمل جراحی در بین مردان است. در ایالات متحده، تا 60 درصد از نوزادان پسر ختنه می شوند. در سرتاسر جهان، این میزان حدود 33 درصد از مردان است. بالاترین میزان ختنه در آمریکا، خاورمیانه و کره جنوبی است.
در اروپا، سایر نقاط آسیا و آمریکای جنوبی بسیار کمتر رایج است. یهودیان و مسلمانان ختنه را به عنوان بخشی از ادیان خود انجام می دهند. به طور معمول، ختنه یک یا دو روز پس از تولد، در بیمارستان انجام می شود.
بهتر است این کار را در اسرع وقت انجام دهید. به تعویق انداختن این روش می تواند آن را خطرناک تر کند. در بیشتر موارد قبل از عمل، فردی که ختنه را انجام می دهد:
شخصی که ختنه نوزاد را انجام می دهد:
پوست ختنه گاه را از سر آلت تناسلی جدا می کند.
از چاقوی جراحی برای برداشتن پوست ختنه گاه استفاده می کند.
بلافاصله پس از برداشتن پوست ختنه گاه، فردی که این عمل را انجام می دهد پماد می زند و آلت تناسلی را در گاز می پیچد.
کل این روش تقریباً 20 دقیقه طول می کشد. اغلب، بریس زمان کمتری می برد. مانند هر عمل جراحی، ختنه نیز می تواند باعث ایجاد درد شود. اما استفاده از داروهای ضد درد و بی حس کننده ها می تواند ناراحتی را کاهش دهد. این کارها می توانند هم در حین عمل و هم بعد از آن کمک کنند.
بله. افرادی که در دوران نوزادی ختنه نشده اند، ممکن است در بزرگسالی ختنه شوند. به طور کلی، این روش برای پسران بزرگتر و بزرگسالان مانند نوزادان یکسان است.
احتمالاً این روش را در بیمارستان با استفاده از بیهوشی انجام خواهید داد. جراحی ممکن است کمی بیشتر از نوزادان طول بکشد. بعد از ختنه نیز به بخیه نیاز خواهید داشت. پزشک شما در مورد بهبودی، از جمله زمانی که می توانید رابطه جنسی را از سر بگیرید، با شما صحبت خواهد کرد.
ختنه یک روش معمول و ایمن است. با این حال، مانند هر جراحی دیگری، خطراتی نیز وجود دارد. این شامل:
ختنه فواید متعددی دارد. نه تنها به جنبه های سلامت آلت تناسلی کمک می کند، بلکه می تواند بهداشت را بهبود بخشد. به این دلیل که آلت تناسلی ختنه شده برای تمیز کردن و شستن آسانتر است، مخصوصاً برای کودکان.
از مزایای سلامتی خاص ختنه می توان به کاهش خطرات زیر اشاره کرد:
بهبودی پس از ختنه حدود هشت تا ده روز طول می کشد. در حالی که آلت تناسلی التیام می یابد، ممکن است متورم و قرمز به نظر برسد.
پزشک شما نحوه مراقبت از آلت تناسلی ختنه شده را توضیح خواهد داد. شما نیاز خواهید داشت:
اگر به نظر می رسد آلت تناسلی به درستی بهبود نمی یابد یا نگرانی هایی دارید، با ارائه دهنده مراقبت های بهداشتی خود تماس بگیرید.
ختنه بر باروری (توانایی تولید فرزند بیولوژیکی) تأثیر نمی گذارد. و محققان معتقدند که این به لذت جنسی آسیب نمی رساند یا افزایش نمی دهد.
چندین انجمن بزرگ پزشکی پیشنهاد ختنه را به عنوان یک انتخاب برای والدین توصیه می کنند. این گروه ها شامل انجمن اورولوژی آمریکا (AUA) و آکادمی اطفال آمریکا (AAP) هستند.
هر دو سازمان بر این باورند که ختنه فواید و همچنین خطراتی دارد. در نهایت، تصمیم گیری شخصی است و گروه ها به والدین پیشنهاد می کنند که تصمیم بگیرند.
با ارائه دهنده مراقبت های بهداشتی فرزندتان در مورد مزایا و معایب صحبت کنید. سپس می توانید تصمیمی را بگیرید که برای شما مناسب است.
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند، ایشان دوره پزشکی عمومی را در دانشگاه شهید بهشتی تهران گذراندند و بعد از اتمام دوره پزشکی عمومی به تحصیل در رشته جراحی عمومی در دانشگاه شهید بهشتی تهران پرداختند، بلافاصله بعد از فارغ التحصیلی در رشته جراحی عمومی، در رشته جراحی اطفال پذیرفته شدند و دوره جراحی اطفال را در دانشگاه علوم پزشکی تهران گذراندند و موفق به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال شدند.
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
منبع: https://dr-ashjaei.com/
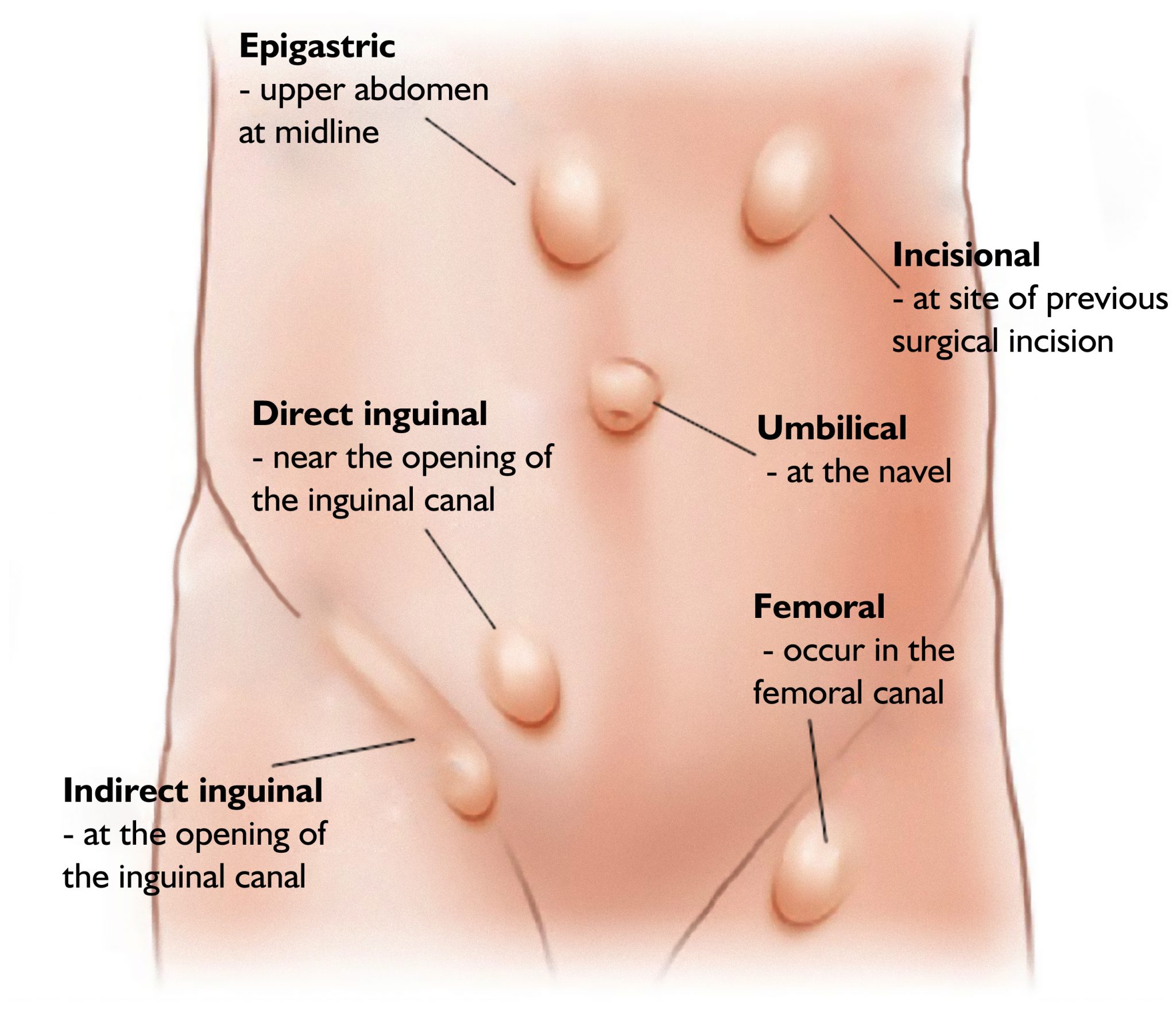
حدود 10 درصد از مردم در طول زندگی به نوعی فتق مبتلا می شوند. بیش از 1 میلیون ترمیم فتق شکم هر ساله انجام می شود که ترمیم فتق اینگوینال نزدیک به 770000 مورد از این موارد را تشکیل می دهد.
مانند بسیاری از افراد، شما احتمالاً فتق را با بلند کردن وزنه های سنگین مرتبط می دانید. اما در واقع، بسیاری از کودکان خردسال، کودکان نوپا و نوزادان دچار فتق میشوند – و کاملاً واضح است که در باشگاه وزنه برداری نمیکنند یا اثاثیه سنگین را جابهجا نمیکنند.
در بیشتر موارد، فتق ها مادرزادی هستند، در بدو تولد وجود دارند، اما ممکن است تا اواخر زندگی قابل مشاهده نباشند.
فتق اینگوینال. اکثر فتق ها در کودکان - حدود 80 درصد - فتق مغبنی هستند، به این معنی که آنها در قسمت پایین شکم، نزدیک کشاله ران هستند. در پسران، قسمت بیرون زده روده ممکن است وارد کیسه بیضه شود که می تواند باعث تورم و درد شود.
در دختران، تورم معمولا در لابیا یا کشاله ران است. شایع ترین نواحی که فتق ظاهر می شود در شکم، کشاله ران و ناف است. دو نوع فتق مغبنی وجود دارد:
فتق نافی. این فتق ناف در کودکان و نوزادان کمتر از 6 ماه شایع است. آنها زمانی اتفاق میافتند که سوراخ دیواره شکم، جایی که بند ناف از دیواره شکم خارج میشود، بسته نمیشود. ناف کودک شما ممکن است بزرگ و متورم به نظر برسد.
فتق ناف معمولاً تا زمانی که کودک شما یک ساله شود، خود به خود بهبود می یابد.
فتق اپی گاستر. در این نوع فتق که بیشتر در پسران اتفاق می افتد، برآمدگی از طریق عضلات شکم بین قفسه سینه و ناف ایجاد می شود که باعث ایجاد توده در آن ناحیه می شود. برای رفع این نوع فتق نیاز به جراحی است.
فتق هیاتال. این نوع فتق زمانی اتفاق میافتد که قسمت بالایی معده از طریق سوراخ ضعیفی در دیافراگم که مری به معده میرسد برآمده میشود. در حالی که این فتق ها رایج هستند، اغلب کوچک هستند و هیچ مشکلی ایجاد نمی کنند.
با این حال، کودک شما ممکن است سوزش سر دل، درد قفسه سینه و سوء هاضمه داشته باشد. اصلاح رژیم غذایی و/یا داروها می تواند باعث تسکین شود، اگرچه گاهی اوقات این فتق ها نیاز به جراحی دارند.
فتق های برشی. فتق برش بعد از جراحی شکم ایجاد می شود. روده ها ممکن است از طریق شکم در اطراف یک برش جراحی بیرون بزنند. فرزند شما برای رفع این فتق به جراحی دیگری نیاز دارد.
فتق های ورزشی. نوجوانان ممکن است دچار فتق ورزشی شوند، آسیبی که در ناحیه مغبنی ناشی از چرخش و چرخش مکرر ایجاد می شود. این نوع فتق عمدتاً در جوانانی که هاکی روی یخ، فوتبال و تنیس بازی می کنند، رخ می دهد.
تشخیص آنها ممکن است دشوار باشد زیرا ممکن است علائم کلاسیک فتق را نشان ندهند. علامت اصلی درد کشاله ران است که ممکن است به داخل کیسه بیضه تابیده شود. درد می تواند ماه ها طول بکشد، اما برآمدگی آشکار بافت هرگز ظاهر نمی شود.
مردان شش برابر بیشتر از زنان در معرض فتق هستند. در بیشتر موارد، توسط والدینی که متوجه برآمدگی می شوند یا توسط پزشک در طول یک معاینه فیزیکی معمول تشخیص داده می شوند.
علائم فتق عبارتند از:
فتق ها نیاز به درمان دارند - اغلب با جراحی - برای جلوگیری از عوارضی مانند خفه شدن، که در آن بخشی از روده در فتق گیر می کند و جریان خون را به آن قسمت روده قطع می کند. نوزادان 6 ماهه و کوچکتر مبتلا به فتق مغبنی نسبت به کودکان بزرگتر و بزرگسالان در معرض خطر خفگی بسیار بیشتری هستند. علائمی که نشان می دهد فتق ممکن است خفه شده باشد عبارتند از:
اکثر کودکان و نوجوانان بزرگتر که فتق آنها تشخیص داده می شود در واقع از بدو تولد دچار ضعف عضلات یا سایر بافت های شکمی بوده اند.
اگر تشخیص پس از معاینه فیزیکی مشخص نباشد، پزشک ممکن است آزمایش های تصویربرداری را برای بررسی فتق مغبنی تجویز کند. پزشکان همچنین ممکن است از آزمایشات تصویربرداری برای بررسی بیشتر استفاده کنند.
تست های تصویربرداری ممکن است شامل:
پیوند خارجی NIH سونوگرافی، که از امواج صوتی برای ایجاد تصویری از اندام های شما استفاده می کند.
توموگرافی کامپیوتری (CT) پیوند خارجی NIH، که از ترکیبی از پیوند خارجی NIH اشعه ایکس و فناوری رایانه برای ایجاد تصاویر استفاده می کند.
تصویربرداری رزونانس مغناطیسی (MRI) پیوند خارجی NIH، که بدون استفاده از اشعه ایکس از اندامهای داخلی و بافتهای نرم بدن شما عکس میگیرد.
خبر خوب این است که فتق ها رایج هستند و به راحتی درمان می شوند و اثرات نامطلوب درازمدت در سلامتی ندارند.
درباره دکتر بهار اشجعی
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند، ایشان دوره پزشکی عمومی را در دانشگاه شهید بهشتی تهران گذراندند و بعد از اتمام دوره پزشکی عمومی به تحصیل در رشته جراحی عمومی در دانشگاه شهید بهشتی تهران پرداختند، بلافاصله بعد از فارغ التحصیلی در رشته جراحی عمومی، در رشته جراحی اطفال پذیرفته شدند و دوره جراحی اطفال را در دانشگاه علوم پزشکی تهران گذراندند و موفق به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال شدند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
منبع: https://dr-ashjaei.com/
شیوع بی اختیاری ادرار در کودکان بر حسب سن و جنسیت متفاوت است. در مطالعات کودکان 6 تا 14 ساله، 10 درصد به شب ادراری و 2.8 درصد به بی اختیاری ادرار در روز گزارش شده است. بی اختیاری ادرار در طول روز شیوع کمتری نسبت به شب ادراری دارد و معمولاً زودتر در دوران کودکی برطرف می شود.
بی اختیاری شبانه یا شب ادراری حدود 30 درصد از کودکان در 4 سالگی، 10 درصد در 7 سالگی، 3 درصد در 12 سالگی و 1 درصد در سن 18 سالگی را تحت تاثیر قرار می دهد. حدود 0.5 درصد از بزرگسالان همچنان به بی اختیاری شبانه مبتلا هستند.
بی اختیاری ادرار از دست دادن کنترل مثانه است. در کودکان زیر 3 سال، عدم کنترل کامل مثانه طبیعی است. با بزرگتر شدن کودکان، توانایی کنترل مثانه خود را افزایش می دهند. هنگامی که خیس شدن در کودکی اتفاق می افتد که به اندازه کافی بزرگ است که بتواند مثانه خود را کنترل کند، به آن شب ادراری می گویند.
شب ادراری می تواند در طول روز یا شب اتفاق بیفتد. شب ادراری می تواند ناامید کننده باشد. اما مهم است که صبور باشید و به یاد داشته باشید که این تقصیر فرزند شما نیست. کودک کنترلی بر شب ادراری ندارد. و راه های زیادی برای درمان شب ادراری و کمک به کودک شما وجود دارد.
بسیاری از کودکان ممکن است هر از گاهی شب ادراری داشته باشند. ممکن است برخی از کودکان بیشتر از سایرین طول بکشد تا کنترل مثانه خود را یاد بگیرند. دختران اغلب قبل از پسران کنترل مثانه دارند.
به همین دلیل شب ادراری در دختران زودتر از پسران تشخیص داده می شود. ممکن است شب ادرای در دختران در سن 5 سالگی تشخیص داده شوند. پسران حداقل تا سن 6 سالگی تشخیص داده نمی شوند.
پزشکان شب ادراری را به چهار نوع تقسیم می کنند. یک کودک ممکن است یک یا چند نوع از این موارد را داشته باشد
شب ادراری علل احتمالی زیادی دارد. علت شب ادراری اغلب مشخص نیست. اما برخی از علل احتمالی ممکن است شامل یک یا چند مورد از این عوامل باشند:
شب ادراری در طول روز ممکن است ناشی از موارد زیر باشد:
پزشک فرزند شما در مورد سابقه پزشکی فرزند شما سوال خواهد کرد. حتماً به پزشک بگویید:
اگر سایر اعضای خانواده شب ادراری داشته اند.
کودک شما چند بار در طول روز ادرار می کند.
چقدر کودک شما در عصر مایعات می نوشد.
اگر کودک شما علائمی مانند درد یا سوزش هنگام ادرار کردن دارد.
اگر ادرار تیره یا کدر است یا خون در آن وجود دارد.
اگر فرزند شما یبوست دارد
اگر فرزند شما اخیراً در زندگی خود استرس داشته است.
پزشک ممکن است فرزند شما را معاینه فیزیکی کند. ممکن است فرزند شما به آزمایشاتی مانند آزمایش ادرار یا آزمایش خون نیز نیاز داشته باشد. اینها برای بررسی یک مشکل پزشکی مانند عفونت یا دیابت انجام می شود.
در بسیاری از موارد بی اختیاری ادرار در کودکان به مرور زمان از بین می رود و نیازی به درمان ندارد. در صورت نیاز به درمان، بسیاری از روش ها می توانند کمک کنند. این شامل:
تغییرات در مصرف مایعات. ممکن است به شما گفته شود که در ساعات معینی از روز یا عصرها به کودکتان مایعات کمتری بدهید.
دور نگه داشتن کافئین. از رژیم غذایی کودک کافئین را می توان در کولا و بسیاری از نوشابه ها یافت. همچنین در چای سیاه، نوشیدنی های قهوه و شکلات یافت می شود.
شب بیداری طبق برنامه. این بدان معناست که کودک خود را در شب بیدار کنید تا ادرار کند.
آموزش مثانه. این شامل تمرینات و ادرار کردن بر اساس برنامه است.
استفاده از زنگ هشدار رطوبت. این از سنسوری استفاده می کند که رطوبت را تشخیص می دهد و زنگ هشدار را به صدا در می آورد. سپس کودک شما برای استفاده از حمام بلند می شود.
داروها. داروها می توانند سطح ADH را افزایش دهند یا عضلات مثانه را آرام کنند.
مشاوره. کار با یک مشاور می تواند به فرزند شما کمک کند تا با تغییرات زندگی یا استرس های دیگر کنار بیاید.
برای یافتن بهترین انتخاب هایی که ممکن است به کودک شما کمک کند، با پزشک کودک خود مشورت کنید.
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند، ایشان دوره پزشکی عمومی را در دانشگاه شهید بهشتی تهران گذراندند و بعد از اتمام دوره پزشکی عمومی به تحصیل در رشته جراحی عمومی در دانشگاه شهید بهشتی تهران پرداختند.
بلافاصله بعد از فارغ التحصیلی در رشته جراحی عمومی، در رشته جراحی اطفال پذیرفته شدند و دوره جراحی اطفال را در دانشگاه علوم پزشکی تهران گذراندند و موفق به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال شدند.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
۰۲۱-۴۴۸۰۶۶۶۸
۰۲۱-۴۴۸۴۱۸۶۲
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/

یبوست به مشکل دفع مدفوع یا کاهش دفعات دفع مدفوع اشاره دارد. یبوست در کودکان یک مشکل رایج است که حدود 1 در 20 مراجعه کننده در کودکان را شامل می شود.
دو درمان اصلی پزشکی برای یبوست در کودکان وجود دارد: ملین و تنقیه. والدین و مراقبان باید این درمان ها را فقط طبق دستور پزشک انجام دهند. گزینه های درمانی اضافی که باید در نظر بگیرید شامل تغییرات رژیم غذایی، مکمل های پروبیوتیک و ورزش منظم است.
در برخی موارد، یبوست می تواند نشان دهنده یک بیماری زمینه ای باشد که نیاز به مراقبت پزشکی دارد. اگر کودک دچار یبوست شدید یا مداوم یا علائم اضافی مانند درد شکم، نفخ یا خون در مدفوع شد، والدین و مراقبان باید به پزشک کودک خود اطلاع دهند.
یبوست زمانی اتفاق میافتد که کمتر از سه بار در هفته اجابت مزاج داشته باشید یا دفع مدفوع سخت و دشواری داشته باشید. این می تواند منجر به زور زدن بیش از حد و زمان صرف شده در توالت شود.
علل یبوست ممکن است متفاوت باشد و معمولاً نشانه یک مشکل اساسی است تا یک بیماری. علل می تواند شامل موارد زیر باشد:
بر اساس یک مطالعه در سال 2014، میانگین محدوده انتقال کل روده حدود 10 تا 73 ساعت است. اما ورزش و عادات غذایی، سن، جنس و وضعیت سلامتی شما همگی بر تعداد دفعات مدفوع شما تأثیر می گذارند.
در حالی که تعداد دفغات اجابت مزاج مشخصی که باید داشته باشید وجود ندارد ، سه بار یا کمتر اجابت مزاج در هفته می تواند خطرناک باشد.
اگر دچار یبوست هستید، درمانهای سریع زیر میتواند به تحریک حرکت روده در چند ساعت کمک کند.
مکمل فیبر مصرف کنید.
اگر رژیم غذایی کم فیبر دلیل یبوست شما باشد، مکملهای فیبر میتوانند به طور موثری باعث تحریک حرکات روده شوند. آنها به مدفوع شما حجم می دهند تا به دفع آن از روده ها و خارج شدن از بدن کمک کنند.
گزینه ها عبارتند از:
غذاهایی برای رفع یبوست بخورید.
با توجه به منبع مورد اعتماد موسسه ملی دیابت و بیماری های گوارشی و کلیوی (NIDDK)، خوردن غذاهای سرشار از فیبر می تواند به شما در تسکین یبوست کمک کند. غذاهای پر فیبر می توانند شامل موارد زیر باشند:
علاوه بر این، ایده خوبی است که از غذاهایی که به طور بالقوه می توانند یبوست را بدتر کنند، اجتناب کنید، مانند:
یک لیوان آب بنوشید.
برای اجابت مزاج منظم به هیدراتاسیون مناسب نیاز دارید - حداقل 1.8 لیتر یا حدود هفت تا هشت لیوان 8 اونس مایع شفاف روزانه بنوشید.
یک محرک ملین مصرف کنید.
محرک های ملین روده ها را منقبض می کنند تا اجابت مزاج رخ دهد و ممکن است 6 تا 12 ساعت طول بکشد تا اثر کند.
می توانید محرک ها را بدون نسخه (OTC) در داروخانه محلی خود تهیه کنید. برخی از گزینه ها عبارتند از:
منبع معتبر NIDDK محرک های ملین را در درجه اول برای یبوست شدید که به سایر روش های درمانی پاسخ نمی دهد توصیه می کنند. آنها توصیه می کنند تا زمانی که علل ریشه ای مشخص نشده است، از مصرف ملین ها اجتناب کنید.
در حالت اسکوات قرار بگیرید تا مدفوع کنید.
دفعه بعد که نیاز به مدفوع دارید، یک زیرپایی کوچک به دستشویی خود بیاورید. قرار دادن پاهای خود روی چهارپایه جلوی توالت در حالی که مدفوع می کنید - به این ترتیب که بدن شما اساساً به جای نشستن در حالت چمباتمه قرار می گیرد - می تواند به شما کمک کند بدون فشار آوردن مدفوع کنید.
کمی ورزش کنید.
ورزشهای سبک مانند پیادهروی یا یوگا میتوانند با افزایش جریان خون در سراسر شکم، حرکات روده را تشویق کنند.
ماساژ روده بزرگ را امتحان کنید.
ماساژ دستی روده بزرگ ممکن است به تحریک روده برای افرادی که یبوست آنها به دلیل حرکت آهسته مدفوع در روده بزرگ است، در درمان یبوست کودکان مفید باشد.
یبوست خفیف شایع است. یبوست بسیار شدید همراه با علائم هشدار دهنده خاص - مانند خون در مدفوع یا درد شدید شکم - می تواند یک اورژانس پزشکی باشد.
خونریزی روده، آپاندیسیت، فتق خفهشده و نهفتگی مدفوع نمونههایی از اورژانسهای پزشکی هستند و یبوست یکی از علائم هر کدام است. در صورت مواجهه با هر یک از این نشانه ها باید فورا با متخصص تماس بگیرید.
دکتر بهار اشجعی بهترین پزشک و جراح اطفال در تهران هستند که دوره پزشکی عمومی و بورد فوق تخصصی خود را در زمینه جراحی کودکان و نوزادان از دانشگاه علوم پزشکی تهران کسب کرده است.
ایشان دارای سالها تجربه جهت درمان و جراحی بیماریهای گوناگون در کودکان و نوزادان هستند و جراحیهای متعدد و موفقیت آمیزی را در زمینه درمان و عمل جراحی بیماریهای کودکان و نوزادان داشتهاند.
منبع: https://dr-ashjaei.com/

تنگی مجرای ادرار باریک شدن مجرای ادرار است. این باریک شدن، تخلیه ادرار را دشوار می کند. تنگی ممکن است مادرزادی باشد (در بدو تولد وجود داشته باشد) یا در نتیجه التهاب، آسیب، بیماری یا جراحی قبلی باشد. مجرای ادرار لوله نازکی است که ادرار را از مثانه به خارج از بدن می برد. تنگی مجرای ادرار زمانی است که باریک شدن از بافت اسکار در مجرای ادرار رخ می دهد. تنگی مجرای ادرار می تواند توانایی دفع ادرار را مختل کند و باعث شود ادرار در مجرای ادراری عقب بیفتد. این می تواند منجر به آسیب کلیه شود.
دستکاری مجرای ادرار یکی از شایع ترین علل تنگی مجرای ادرار است. دستکاری مجرای ادرار می تواند شامل موارد زیر باشد:
(هیپوسپادیاس یک ناهنجاری مادرزادی است که در آن منفذ مجرای ادرار به جای نوک آلت از قسمت زیرین آلت تناسلی خارج می شود).
تخمین زده می شود که 45 درصد از تنگی های مجرای ادرار به دلیل دستکاری مجرای ادرار برای درمان رخ می دهد، در حالی که 30 درصد به دلایل ناشناخته است. 20 درصد دیگر به دلیل عفونت های باکتریایی است که باعث التهاب در مجرای ادرار می شود.
علائم تنگی مجرای ادرار عبارتند از:
بدون درمان تنگی مجرای ادرار می تواند عوارض شدید مرتبط با سیستم ادراری، مانند عفونت کلیه و سنگ کلیه ایجاد کند.
تنگی مجرای ادرار در بین مردان بسیار شایع تر از زنان است. مجرای ادرار مردان بسیار طولانی تر از مجرای ادرار در زنان است، بنابراین بیشتر در معرض آسیب است که می تواند منجر به تنگی شود.
متخصصان مراقبت های بهداشتی معمولا تنگی مجرای ادرار را بر اساس محل وقوع آنها در مجرای ادرار مردانه طبقه بندی می کنند.
تنگی مجرای ادرار خلفی: مجرای ادرار خلفی حدود 1 تا 2 اینچ طول دارد و از دهانه مثانه به قسمتی از مجرای ادرار از طریق پروستات و عضلات کف لگن عبور می کند. تنگی های خلفی بیشتر به دلیل آسیب به لگن مانند شکستگی لگن است.
تنگی مجرای ادرار قدامی: مجرای ادرار قدامی قسمتی در پایین دست از بخش خلفی است که 9 تا 10 اینچ آخر مجرای ادرار مرد را شامل می شود. شایعترین علل تنگی مجرای ادراری قدامی عبارتند از: داشتن سابقه کاتتریزاسیون ادراری، آسیب دیدگی استرادل یا تجربه ضربه مستقیم به آلت تناسلی.
پزشک از آزمایشهای تشخیصی برای تعیین نوع تنگی در مردان استفاده میکند.
درمان تنگی مجرای ادرار به محل وقوع، علائمی که ایجاد میکنند و سلامت کلی فرد بستگی دارد. اگر فردی علائم قابل توجهی نداشته باشد، پزشک ممکن است منتظر بماند تا علايم بهبودی را ببيند. اگر فردی احتباس ادرار قابل توجهی داشته باشد، پزشک ممکن است قرار دادن یک کاتتر مخصوص به نام سوپراپوبیک را توصیه کند.
اکثر بیماران پس از عمل تنگی مجرای ادرار نسبتاً سریع بهبود پیدا می کنند، اما تورم ناشی از عمل جراحی باز تنگی مجرای ادرار ممکن است هفته ها طول بکشد تا به طور کامل بهبود یابد. به طور کلی توصیه می شود تا زمانی که سوند برداشته شود، فعالیت نوزاد یا کودک خود را به نیازهای اولیه محدود نمایید. درد کودک باید در هفته اول پس از جراحی تنگی مجرای ادرار بهبود پیدا کند.
بهترین جراح تنگی مجرای ادرار، متخصصی است که در زمینه درمان بیماری های تناسلی یا دستگاه ادرای کودکان و نوزادان تجربه کافی را کسب کرده و نمونه جراحی های تنگی نوک ادرار موفقیت آمیز را در کارنامه حرفه ای خود ثبت کرده باشد.
دکتر بهار اشجعی عضو هیئت علمی دانشگاه علوم پزشکی تهران و دارای بورد تخصصی در جراحی کودکان و نوزادان است که به پشتوانه سال ها تجربه و جراحی های موفقیت آمیز تنگی مجاری ادرار(مجاری بولبار)، به عنوان یکی از بهترین جراحان درمان تنگی مجرای ادرار در ایران شناخته می شود.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ شماره ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
منبع: https://dr-ashjaei.com/

بیضه های نزول نکرده یک بیماری رایج دوران کودکی است که در آن بیضه های پسر در جای معمول خود در کیسه بیضه قرار ندارند. تخمین زده می شود که از هر بیست و پنج پسر یک نفر با بیضه نزول نکرده متولد می شود.
در بیشتر موارد هیچ درمانی لازم نیست، زیرا بیضه ها معمولاً در طی 3 تا 6 ماه اول زندگی به طور طبیعی به داخل کیسه بیضه حرکت می کنند. اما از هر صد پسر، یک نفر دارای بیضه هایی است که نزول نمی کنند مگر اینکه درمان شوند.
اصطلاح پزشکی برای داشتن یک یا دو بیضه نزول نکرده کریپتورکیدیسم یک طرفه یا دو طرفه است. تشخیص ریپتورکیدیسم در معاینه فیزیکی زمانی انجام می شود که یک یا هر دو بیضه در قسمت وابسته کیسه بیضه وجود نداشته باشند.
تقریباً 70٪ از بیضه های کریپتورکید در قسمت بالایی کیسه بیضه یا کانال اینگوینال قابل لمس هستند، در حالی که 30٪ دیگر قابل لمس نیستند، که نشان دهنده محل داخل شکمی، نوبین بیضه یا آنورشی است.
ارجاع به متخصص باید تا شش ماهگی اصلاح شود و تا یک سال بعد اصلاح جراحی انجام شود. بیضه هایی که تا شش ماه نزول نکرده باشند، بعید است که خود به خود پایین بیایند. تأخیر یا عدم درمان با بروز بیشتر سرطان بیضه و کاهش باروری از بیضه آسیب دیده مرتبط است.
در دوران بارداری، بیضه ها در داخل شکم نوزاد پسر قبل از این که به آرامی به سمت کیسه بیضه حرکت کنند، حدود یک یا دو ماه قبل از تولد تشکیل می شود. دقیقاً مشخص نیست که چرا برخی از پسران با بیضه های نزول نکرده به دنیا می آیند.
اکثر پسران مبتلا به این عارضه کاملاً سالم هستند. تولد نارس (قبل از هفته سی و هفتم بارداری) و داشتن وزن کم هنگام تولد و سابقه خانوادگی بیضه های نزول نکرده ممکن است شانس تولد پسری با این عارضه عدم نزول بیضه را افزایش دهد.

اگر تا شش ماهگی بیضه ها پایین نیامده باشند، بعید است که این اتفاق رخ دهد و معمولاً درمان توصیه می شود. درمان معمولا شامل عملی به نام ارکیدوپکسی برای حرکت بیضه ها به موقعیت صحیح داخل کیسه بیضه است.
این یک عملیات نسبتا ساده با میزان موفقیت خوب است. جراحی به طور ایده آل قبل از دوازده ماهگی انجام می شود. اگر بیضه های نزول نکرده در سنین پایین درمان شوند، می توان خطر مشکلات باروری و سرطان بیضه را کاهش داد.
در بیشتر موارد، اگر بتوان بیضه را در کشاله ران احساس کرد، می توان یک ارکیدوپکسی ساده انجام داد. این عمل شامل ابتدا برش (برشی) در کشاله ران برای تعیین محل بیضه نزول نشده است.
سپس بیضه به سمت پایین کشیده می شود و از طریق یک برش دوم در کیسه بیضه قرار می گیرد. اگر تصور شود که بیضه در شکم (شکم) بالاتر است، گاهی اوقات نوعی جراحی معروف به لاپاراسکوپی برای تعیین محل آن قبل از جابجایی انجام می شود.
این شامل عبور دادن یک لاپاروسکوپ (لوله کوچکی حاوی منبع نور و دوربین) از طریق یک برش کوچک در شکم کودک شما است. بیضه ای که در داخل شکم یافت می شود گاهی اوقات می تواند در یک عمل به کیسه بیضه پایین بیاید.
گاهی اوقات این کار باید در دو مرحله جداگانه انجام شود. هنگامی که این روش انجام شد، برش ها معمولا با بخیه های جذبي بسته می شوند که نیازی به کشيدن بخيه ها نيست. ارکیدوپکسی و لاپاراسکوپی تحت بیهوشی عمومی انجام می شود، به این معنی که کودک شما در طول عمل خواب خواهد بود و هیچ دردی را در حین انجام آن احساس نخواهد کرد.
این عمل معمولاً حدود یک ساعت طول می کشد و معمولاً به صورت جراحی روزانه انجام می شود، به این معنی که کودک شما می تواند در همان روز به خانه بازگردد.
به عنوان یک قاعده کلی، هر چه بیضه در اصل به کیسه بیضه نزدیکتر باشد، احتمال موفقیت آمیز بودن جراحی بیشتر می شود. میزان موفقیت برای درمان بیضه های قابل لمس واقع در نزدیکی کیسه بیضه بیش از نود درصد تخمین زده می شود.
دکتر بهار اشجعی دارای بورد فوق تخصصی در جراحی کودکان و نوزادان از پزشکان منحصر به فرد و ماهر در زمینه جراحی اطفال و کودکان در تهران هستند و موفق به کسب رتبه اول کشوری در برد فوق تخصصی جراحی اطفال شدند.
راه های ارتباطی
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ شماره ۴۱۶ طبقه ۳ واحد ۱۹
بیمارستان کودکان تهران : تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب : تهران ، شهرک غرب ، فاز ۵، خیابان سیمای ایران ، نبش فلامک جنوبی
تلفن:
|
| |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|