

نوشته شده توسط : دکتر ستایش
جراحی آئورت چیست؟ |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||

وریدهای واریسی که به عنوان واریس نیز شناخته میشوند، زمانی اتفاق میافتند که رگهای شما بزرگ، گشاد شده و بیش از حد پر از خون میشوند. وریدهای واریسی معمولاً متورم و برجسته به نظر می رسند و رنگ بنفش مایل به آبی یا قرمز دارند. آنها اغلب دردناک هستند. این عارضه به خصوص در زنان بسیار شایع است. حدود 25 درصد از کل بزرگسالان واریس دارند. در بیشتر موارد، رگ های واریسی در قسمت پایین ساق پا ظاهر می شوند.
علائم اولیه رگهای واریسی، رگهای بدشکل بهشدت قابل مشاهده هستند که معمولاً روی پاها هستند. همچنین ممکن است درد، تورم، سنگینی و درد در اطراف یا اطراف وریدهای بزرگ شده داشته باشید. در برخی موارد، ممکن است دچار تورم و تغییر رنگ شوید. در موارد شدید، سیاهرگ ها می توانند به میزان قابل توجهی خونریزی کنند و زخم ایجاد شود.
واریس زمانی اتفاق می افتد که رگ ها به درستی کار نمی کنند. وریدها دریچه های یک طرفه دارند که از جریان خون به عقب جلوگیری می کند. هنگامی که این دریچه ها از کار می افتند، خون به جای اینکه به سمت قلب شما ادامه یابد، در وریدها جمع می شود. سپس سیاهرگ ها بزرگ می شوند. رگهای واریسی اغلب پاها را تحت تأثیر قرار می دهند. رگهای آنجا دورترین رگها از قلب شما هستند، و گرانش جریان خون را به سمت بالا سختتر میکند.
برخی از علل بالقوه واریس عبارتند از:
به طور کلی، پزشکان در درمان واریس محافظه کار هستند. احتمالاً به شما توصیه می شود که به جای استفاده از درمان های تهاجمی تر، تغییراتی در سبک زندگی خود ایجاد کنید.
تغییرات زیر ممکن است به جلوگیری از تشکیل یا بدتر شدن وریدهای واریسی کمک کند:
اگر تغییرات سبک زندگی موثر نبود، یا اگر رگهای واریسی درد زیادی ایجاد میکنند یا به سلامت کلی شما آسیب میرسانند، پزشک ممکن است یک روش تهاجمی را امتحان کند.
بستن و استریپینگ ورید یک درمان جراحی است که نیاز به بیهوشی دارد. در طول عمل جراحی واریس پا، جراح شما بریدگی هایی در پوست شما ایجاد می کند، ورید واریسی را برش می دهد و آن را از طریق برش ها برمی دارد. اگرچه انواع به روز شده جراحی های ورید برداشتن ایجاد شده است، اما به دلیل وجود گزینه های جدیدتر و کمتر تهاجمی، کمتر انجام می شوند.
در حال حاضر، طیف گسترده ای از گزینه های درمانی کم تهاجمی برای وریدهای واریسی در دسترس است. این شامل:
همیشه باید قبل از انتخاب روش در مورد گزینه های درمانی و خطرات خود با پزشک خود صحبت کنید. روش توصیه شده می تواند به علائم، اندازه و محل واریس بستگی داشته باشد.
دکتر علی ستایش بعد از پایان تحصیلات فلوشیپ جراحی عروق به عنوان پزشک مشاور در زمینه جراحی عروق در بیمارستان قلب شهید رجایی تهران فعالیت خود را شروع نموده و همزمان در بیمارستان های بهمن و آراد در دو رشته جراحی عمومی و جراحی عروق فعالیت دارند.
شماره تلفن: ۲۲۵۶۸۳۹۴-۰۲۱
ایمیل: info@drsetayesh.com
منبع: https://drsetayesh.com/
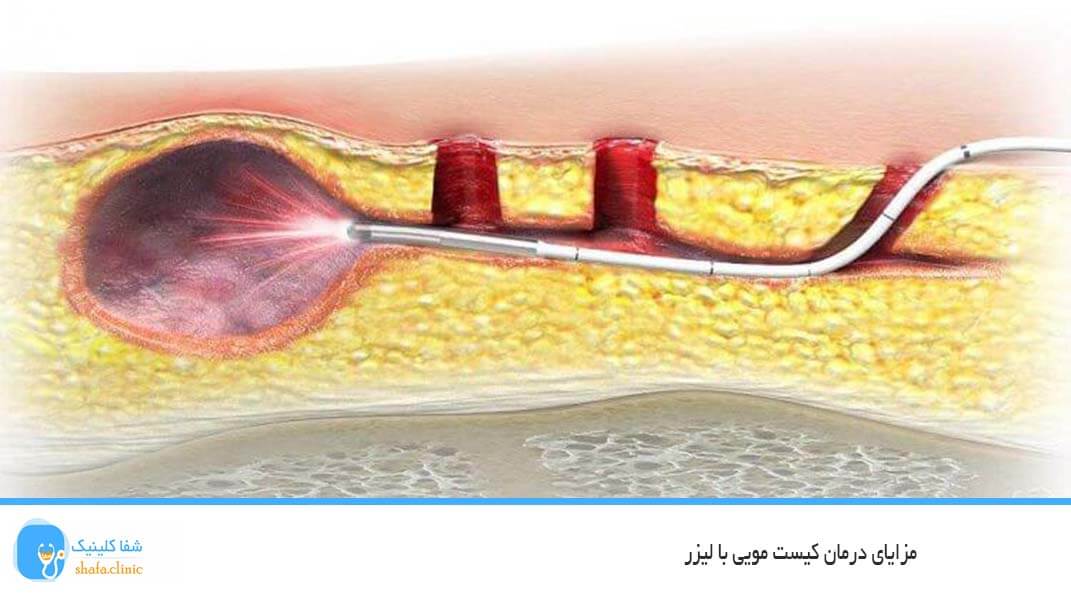
لیزر درمانی در حال حاضر بهترین و سریع ترین روش از بین بردن بیماری های نشیمنگاه می باشد جراحی سنتی توان رقابت با آن را ندارد.برای این کار از تجهیزات لیزری پیشرفته CO2 و XPU استفاده می شود که تکنولوژی آنها به تازگی وارد شده است.از این رو بسیاری از افراد همه ساله اقدام به لیزر می کنند که این مورد نشان دهنده کیفیت لیزر است! برای شروع درمان تنها نیاز است که پزشک متخصص,کمی داروی بی حسی موضعی به محل مورد نظر زده و چند دقیقه صبر کرده تا کاملا اثر کند,سپس کار شروع خواهد شد که زمان مورد نیاز برایش حدود 20 الی 30 دقیقه است.
به طور کلی باید گفت خیر، در واقع امکان درمان قطعی و صد در صدی این بیماری با دارو وجود ندارد. استفاده از دارو در بهترین حالت آن، به کاهش التهاب و درد و علائم بیماری کمک می کند. جهت درمان قطعی باید ناحیه کیست با روش هایی مثل جراحی و یا لیزر خالی شود. درمان جراحی هم معایب خود را دارد مثل درد بعد از عمل، بیهوشی، خونریزی، قطعی نبودن و امکان عود مجدد عارضه، و …
تنها روش موثر و قطعی، با کمترین عوارض و امکان عود بسیار پایین، عمل سرپایی کیست مویی با لیزر می باشد که امروزه به جای روش های منسوخ شده قدیمی استفاده می شود و از محبوبیت بالایی برخوردار است.
|
| |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|