

نوشته شده توسط : دکتر ستایش
یبوست در کودکان |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||
پیش بینی می شود تا سال 2031 بازار لیزر موهای زائد از 3433 میلیون دلار فراتر رود. اثربخشی دستگاه های لیزر موهای زائد یک عامل کلیدی است که باعث رشد بازار می شود.
روند رو به رشد بهبود استانداردهای زندگی در صنعت زیبایی پزشکی در کشورهای در حال توسعه باعث رشد در بازار لیزر موهای زائد می شود.
ترکیبی از افزایش درآمد قابل تصرف و هدف برای بهبود ظاهر فیزیکی، به ویژه در میان زنان، تقاضا برای درمان های لیزر موهای زائد را افزایش داده است.
لیزر موهای زائد و اپیلاسیون دو روش محبوب برای رفع موهای زائد بدن هستند. هر دو مزایا و معایب خاص خود را دارند، اما در سالهای اخیر لیزر موهای زائد به انتخابی ارجح برای بسیاری از افراد تبدیل شده است.
لیزر موهای زائد یک روش زیبایی است که با استفاده از پرتو نور فولیکول های مو را از بین می برد. پرتو لیزری که به سمت فولیکول مو هدایت می شود توسط رنگدانه موجود در مو جذب می شود.
سپس نور را به گرما تبدیل می کند. بنابراین، فولیکول را از بین می برد و در نهایت رشد مو را متوقف می کند. یک دستگاه کوچک دستی پرتو لیزر را با انتشار یک انفجار نور لیزر بر روی پوست ارسال می کند. این روش را می توان در هر قسمت از بدن انجام داد.
شایع ترین نواحی لیزر موهای زائد روی بازوها، پاها، زیر بغل و ناحیه بیکینی است. بسیاری از افراد این روش را به اپیلاسیون ترجیح می دهند زیرا نتایج طولانی مدت و گاهی دائمی دارد. این روش از بین بردن موهای زائد باعث کاهش موهای زیر پوستی نیز می شود.
هنگام اپیلاسیون، موها از ریشه جدا می شوند. هنگامی که مو دوباره رشد می کند، می تواند زیر پوست گیر کند و باعث التهاب و تحریک شود. با لیزر موهای زائد، شانس کمتری برای رشد مجدد مو وجود دارد.
این فرآیند می تواند زمان بر باشد. با این حال، لیزر موهای زائد به چندین جلسه برای دستیابی به نتایج مطلوب نیاز دارد. تعداد جلسات مورد نیاز به عوامل مختلفی بستگی دارد.
یکی ضخامت مو یا ناحیه ای است که تحت درمان است. به طور متوسط، اکثر افراد بین شش تا هشت جلسه نیاز دارند، اما این تعداد بسته به فرد می تواند افزایش یا کاهش یابد.
در مقایسه با اپیلاسیون، در درازمدت در هزینه صرفه جویی می کنید. با اپیلاسیون، باید هر چند هفته یکبار جلسات منظمی داشته باشید.
با لیزر موهای زائد، فقط باید چند جلسه در یک بازه زمانی طولانی داشته باشید تا به کاهش دائمی موهای زائد برسید.
لیزر موهای زائد بی خطر است، اما گاهی اوقات می تواند عوارض جانبی مانند درد و ناراحتی و قرمزی پوست را ایجاد کند که ممکن است مدتی طول بکشد.
همچنین ممکن است برای همه، از جمله زنان باردار و افرادی با انواع پوست خاص، مناسب نباشد. هیچ مدرکی وجود ندارد که نشان دهد لیزر موهای زائد باعث سرطان پوست می شود.
مهم است که مطمئن شوید فردی که لیزر موهای زائد شما را انجام می دهد با تجربه و دارای صلاحیت مناسب است.
به ندرت، لیزر موهای زائد می تواند منجر به موارد زیر شود:
لیزر موهای زائد در دستان بی تجربه می تواند خطرناک باشد. سوختگی، تغییرات دائمی در رنگ پوست و جای زخم ممکن است رخ دهد.
شما می توانید با انجام درمان خود توسط یک پزشک که در استفاده از لیزر بسیار ماهر است و دانش عمیقی از پوست دارد، خطر عوارض جانبی احتمالی را تا حد زیادی کاهش دهید.
دکتر آرمیتا آقاپور با سالها سابقه در زمینه زیبایی و جوان سازی یکی از بهترین و شناخته شده ترین پزشکان زیبایی در تهران هستند.
ایشان پس از پایان تحصیلات خود در رشته پزشکی دانشگاه شیراز و گذراندن دوره های پوست و مو و زیبایی و اخذ سرتیفیکیت متعدد از شرکتها و مراکز آموزشی معتبر در زمینه انواع لیزر و جراحیهای سرپایی و تزریقات زیبایی آماده ارائه خدمات به مراجعین محترم می باشند.
اطلاعات تماس
آدرس: تهران، شهرآرا پاتریس لومومبا، نبش کوچه نوزدهم غربی، ساختمان پزشکان، پلاک ۱۸۲طبقه اول
شماره تماس: ۸۸۲۸۸۱۶۸
منبع: https://dr-aghapour.com/
جراح قلب که جراحی قلب و عروق یا جراحی قلب را انجام مي دهد، بسیاری از مشکلات مربوط به قلب و عروق خونی متصل به قلب را درمان می کند. بای پس عروق کرونر (CABG) و جراحی برای درمان بیماری دریچه ای رایج ترین انواع جراحی قلب هستند. جراح قلب می تواند به شما کمک کند زندگی طولانی تر و سالم تری داشته باشید.
امروزه حدود 500000 عمل جراحی قلب باز هر سال انجام می شود. اغلب برای روش های پیچیده، مانند بای پس عروق کرونر، یا روش های پیچیده به آئورت یا خود قلب استفاده می شود. این روشها معمولاً شامل یک هفته یا بیشتر بستری شدن در بیمارستان و یک دوره نقاهت طولانی است.
جراحی قلب هر جراحی است که قلب شما یا رگ های خونی متصل به قلب را درگیر می کند. به آن جراحی قلب و عروق یا به سادگی جراحی قلب نیز می گویند. جراحی قلب پیچیده است و به تخصص جراحان قلب نیاز دارد. این یک رویداد مهم است که میتواند عملکرد قلب و گردش خون را بهبود بخشد و به شما روحیه جدیدی بدهد.
جراحی قلب می تواند مشکلاتی را که با آن متولد شده اید (بیماری مادرزادی قلب) اصلاح کند. همچنین می تواند مشکلاتی را که در مراحل بعدی زندگی ایجاد می شود، ترمیم کند. نوع جراحی قلب شما به مشکل اساسی یا ترکیبی از مشکلات بستگی دارد.
بای پس عروق کرونر (CABG) رایج ترین عمل جراحی قلب است. در سال 2018، حدود 200000 روش CABG در ایالات متحده انجام شد. دومین جراحی رایج قلب، تعویض و ترمیم دریچه است. حدود 110000 عمل جراحی دریچه در ایالات متحده در سال 2018 انجام شد. این تعداد شامل روشهای ترمیم اندوواسکولار نمیشود که نیازی به جراحی باز ندارند.
تعداد جراحی های قلب می تواند در سال متفاوت باشد. در سال 2018، نزدیک به نیم میلیون نفر در ایالات متحده تحت عمل جراحی قلب قرار گرفتند. اما همهگیری COVID-19 بر تعداد افرادی که جراحی قلب میکنند تأثیر گذاشت. میانگین ماهانه در آوریل 2020 50 درصد کاهش یافت.
این تعداد تا پایان سال 2020 کمتر از حد معمول بود. تا حدی به این دلیل است که بیمارستانها باید درمانهای غیرانتخابی را به تعویق بیاندازند. اما به نظر می رسد بسیاری از افراد حتی در صورت داشتن علائم، درمان را به تعویق می اندازند.
اگر قرارهای خود را به تعویق انداخته اید زیرا نگران قرار گرفتن در معرض COVID-19 هستید، تنها نیستید. اما مهم است که با پزشک خود تماس بگیرید و یک قرار ملاقات بگیرید. به خاطر داشته باشید که مشکلات قلبی درمان نشده می تواند بدتر شود و منجر به مشکلات جدی تری در آینده شود.
آمادگی برای جراحی شما می تواند هفته ها یا ماه ها طول بکشد. قبل از برنامه ریزی برای جراحی قلب، تیم مراقبت پزشکی وضعیت شما را ارزیابی می کند. تیم مراقبت شما احتمالا شامل پزشک مراقبت های اولیه و متخصص قلب شما خواهد بود. شما همچنین با یک جراح قلب (جراحی قلب که اندام ها و بافت های قفسه سینه را عمل می کند) مشورت خواهید کرد.
تیم مراقبت شما یک ارزیابی پزشکی به شما خواهد داد. این شامل:
تیم شما همچنین چند آزمایش تشخیصی را انجام خواهد داد. این آزمایشات تصویر دقیقی از عملکرد قلب و هر گونه مشکلی ارائه می دهد. آنها همچنین به شما و تیم مراقبت شما کمک می کنند تا تصمیم بگیرید که آیا به جراحی نیاز دارید و به چه نوع جراحی نیاز دارید.
اگر به جراحی نیاز دارید، تیم مراقبت شما دقیقاً به شما می گوید که چگونه باید آماده شوید و چه کارهايي را بايد انجام دهيد. پیروی از توصیه های آنها در مورد:
هر سوالی دارید حتما بپرسید، حتی اگر کوچک به نظر می رسند یا فکر می کنید قبلا از آنها پرسیده اید. بهتر است دوباره چک کنید تا مطمئن شوید که تا حد امکان برای جراحی خود آماده هستید.
پس از انجام عمل جراحی قلب، شما به بخش مراقبت های ویژه (ICU) منتقل خواهید شد. حداقل یک روز در ICU بهبود خواهید یافت. سپس برای استراحت و مراقبت مداوم به یک اتاق معمولی بیمارستان منتقل خواهید شد.
مدت اقامت شما در بیمارستان بستگی به عمل جراحی شما و نحوه پاسخ بدن شما به آن دارد. بهبودی هر فرد متفاوت است. تیم بیمارستان شما را به دقت زیر نظر خواهند داشت و مطمئن خواهند شد که همانطور که باید بهبود مییابید. آنها همچنین آماده هستند تا متوجه هر مشکلی شوند و به آن پاسخ دهند.
جراحی قلب می تواند زندگی شما را نجات دهد و زندگی شما را تغییر دهد. پس از بهبودی، احتمالاً احساس سلامتی، قویتر شدن و آمادگی برای بازگشت به کارهایی که دوست دارید انجام دهید، خواهید بود.
میزان بقای جراحی قلب بر اساس نوع جراحی و تعداد مشکلاتی که در طول عمل ترمیم می شوند متفاوت است. میزان بقا عبارتند از:
جراحی قلب به طور کلی برای افرادی که بسیار بیمار هستند یا سایر شرایط پزشکی دارند خطرناک تر است. شما می توانید سال ها یا دهه ها پس از جراحی قلب زندگی کنید. عوامل زیادی بر طول عمر شما تأثیر می گذارند، از جمله سایر شرایط سلامتی و عوامل خطر.
جراحی قلب می تواند شما را سالم تر و قوی تر کند. جراحی قلب مانند دوچرخهای است که میتواند وقتی از راه رفتن خسته شدهاید، شما را به مسیری طولانی برساند، اما همچنان باید پدالها را فشار دهید.

با همه ی این اوصاف و این مسائلی که مطرح شد می توان از دکتر رامین بقایی به عنوان یک جراح قلب خیلی خوب و توانمند نام برد. ایشان فوق تخصص جراحی قلب و عروق بوده و همچنین یکی از پایه گذاران دوره تکمیلی فلوشیپ جراحی بیماری مادرزادی قلبی هستند.
ایشان علاوه بر اینکه عضو هیئت علمی دانشگاه هستند، عضو هیئت بورد جراحی قلب هم می باشند. با توجه به شرایط کرونایی فعلی با مراجعه به سایت دکتر بقایی علاوه بر آشنایی بیشتر با ایشان می توانید برای گرفتن وقت هم بصورت اینترنتی اقدام کنید.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
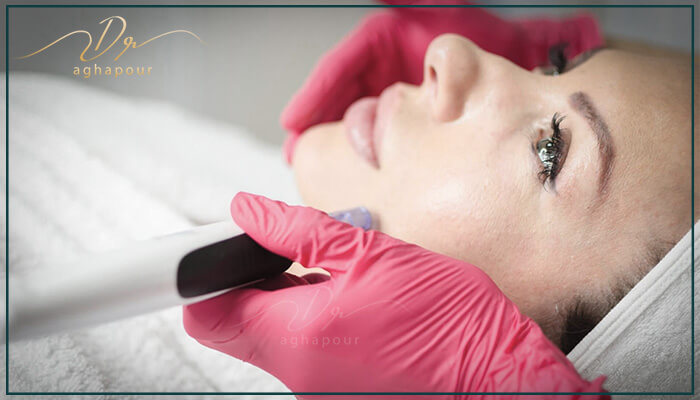
مزوتراپی می تواند فوراً پوست کدر و خسته و چین و چروک های سطحی را بهبود بخشد، اما همچنین می تواند به بهبود گردش خون کند کمک کند و به بدن برای دفع سموم پیری کمک کند.
این درمان همچنین می تواند برای رفع هایپرپیگمانتاسیون، درمان آکنه و درخشش پوست "روشن از درون" استفاده شود.
کوکتل های ویتامین مزوتراپی می تواند سلول های فیبروبلاست پوست را تحریک کند تا کلاژن بیشتری تولید کند تا با علائم پیری مقابله کند.
در میان لیستی از ترکیبات گیاهی سازگار با پوست تزریق شده، ویتامین ها، فاکتورهای رشد، اسید هیالورونیک، پپتیدها، آنتی اکسیدان ها و عناصر کمیاب هستند که محیط ایده آلی را برای پوست سالم فراهم می کنند که با روند پیری بهتر مقابله می کند.
یک کوکتل مزوتراپی معمولی ممکن است به طور کلی حاوی بیش از 50 ماده فعال برای تغذیه، ترمیم و جوانسازی پوست باشد.
مزوتراپی یک روش درمانی فرانسوی است که در ابتدا برای تزریق دارو به چربی زیر جلدی توسعه یافت، اکنون به طور گسترده برای جوانسازی پوست استفاده می شود، اما روشی کاملاً متفاوت از میکرونیدلینگ است.
مزوتراپی و میکرونیدلینگ هر دو شامل تکنیکهای نیدلینگ هستند. با این حال، آنها از نظر طول سوزن، کاربرد، عمق نفوذ، سرعت و شرایط پوستی که درمان میکنند، متفاوت هستند.
مزوتراپی ترکیبی از یک کوکتل سفارشی از ویتامینهای قدرتمند است که با استفاده از یک دستگاه مزو با یک سوزن به لایههای زیرین پوست تزریق میشود.
در حالی که میکرونیدلینگ به آرامی چندین سوزن میکروسکوپی را روی صورت حرکت میدهد تا باعث ایجاد علائم سوراخ کوچک شود و تولید کلاژن را فعال کند.
اگرچه درمانهای سوزنزنی ممکن است برای برخی ترسناک به نظر برسد، اما به دلیل نتایج چشمگیری که میتوانند بدون جراحی به دست آورند، برای بسیاری از درمانگران و متخصصان زیبایی تبدیل به خدمات ستارهای شدهاند.
مزوتراپی برای افرادی با نگرانیهای پوستی زیر مناسبتر است.
معمولا افراد در دهه بیست، سی و بعد از آن که به دنبال کمی درخشندگی و شفافیت بیشتر به پوست خود هستند، بیشترین علاقه را به مزوتراپی خواهند داشت.
با افزودن مواد مغذی و آبرسانی به سلولهای شما، سلامت پوست را بهبود میبخشد، که به حفظ سلامت پوست برای مدت طولانیتری کمک میکند و پوست شما را شفاف و شاداب نگه میدارد.
مزوتراپی برای مشکلات پوستی که از لایههای زیرین پوست ظاهر میشوند، مانند کمآبی و پیری پیشرفته، بهترین گزینه است، زیرا یک محلول فعال هدفمند با نفوذ سوزن به پوست تزریق میشود.
مزوتراپی برای کسانی که از پوست کم آب، کدر، پف کرده یا افتادگی رنج می برند و کسانی که می خواهند سلولیت و چربی های موضعی سرسخت را درمان کنند عالی است.
هنگام تصمیم گیری بین میکرونیدلینگ و مزوتراپی برای درمان زیبایی، واقعاً به نتایجی بستگی دارد که شما به دنبال آن هستید.
در حالی که مزوتراپی می تواند به سلامت سلول های پوست کمک کند، میکرونیدلینگ برای کاهش ظاهر خطوط ریز و چین و چروک به طور کلی موثرتر است.
این به این دلیل است که عمل سوزن باعث افزایش تولید کلاژن و الاستین می شود و به صاف شدن خطوط و چین و چروک های صورت کمک می کند و در عین حال پوست را صاف می کند.
برای بافت بهتر پوست – بنابراین کسانی که پوست خشک، پوسته پوسته یا زبر و ناهموار دارند – مزوتراپی و میکرونیدلینگ می توانند موثر باشند.
برای مشکلات رنگدانه پوست، مزوتراپی نیز یک گزینه ایده آل است. این تزریق ها حاوی مواد ضروری برای پوست سالم طولانی مدت هستند که همچنین به حذف سموم از سلول های پوست کمک می کند.
این می تواند به مبارزه با حلقه های تیره زیر چشم و همچنین لکه های تیره یا تغییر رنگ پوست که می تواند یک مشکل ناخواسته باشد کمک کند.
از یک کرم بی حس کننده استفاده می شود و شما یک خراش تزریقی کوچک را روی پوست خود احساس خواهید کرد - درمان حدود 20 دقیقه طول می کشد.
مزوتراپی روشی ایده آل است اگر نمی خواهید از مسیر بوتاکس و فیلرها بروید، بلکه هدفتان این است که به ظاهری درخشان طبیعی برسید و پوست خود را از درون به بیرون با راه حل های موثر گیاهی ترمیم و تغذیه کنید.
دکتر آرمیتا آقاپور پزشکی ماهر و با تجربه در حوزه جراحی های زیبایی و جوانسازی پوست هستند. ایشان از به پایان رساندن تحصیلات خود در رشته پزشکی دانشگاه شیراز، دوره های پوست و مو و زیبایی را گذرانده و مدارک معتبر در این زمینه را از آن خود کردند.
دکتر آرمیتا آقاپور جز بهترین پزشک های زیبایی در تهران هستند که به کمک تجهیزات و دستگاه های پیشرفته جوانسازی و لیزر پوست، روزانه به درمان بیش از ۲۶ بیمار میپردازند.
اطلاعات تماس
آدرس: تهران، شهرآرا پاتریس لومومبا، نبش کوچه نوزدهم غربی، ساختمان پزشکان، پلاک ۱۸۲طبقه اول
شماره تماس: ۸۸۲۸۸۱۶۸
منبع: https://dr-aghapour.com/
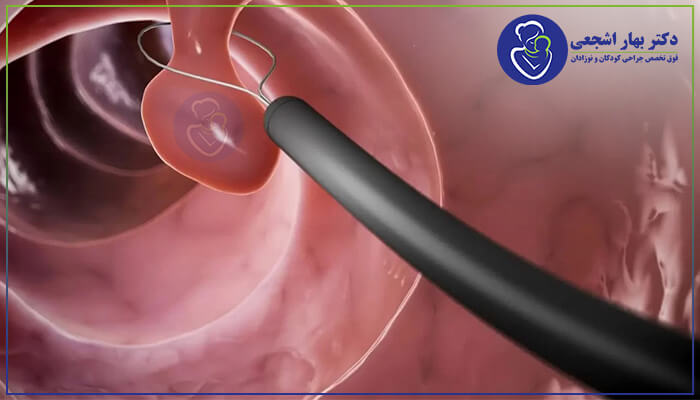
پولیپ کولون توده کوچکی از سلول ها است که روی پوشش روده بزرگ تشکیل می شود. بیشتر پولیپ های روده بزرگ بی ضرر هستند.
اما با گذشت زمان، برخی از پولیپ های روده بزرگ می توانند به سرطان روده بزرگ تبدیل شوند. سرطان روده بزرگ زمانی که در مراحل بعدی تشخیص داده شود می تواند کشنده باشد.
هر کسی ممکن است به پولیپ روده بزرگ مبتلا شود. اگر 50 سال یا بیشتر دارید، اضافه وزن دارید یا سیگاری هستید، بیشتر در معرض خطر هستید.
همچنین اگر سابقه شخصی یا خانوادگی پولیپ روده بزرگ یا سرطان روده بزرگ داشته باشید، در معرض خطر بیشتری هستید.
پولیپ روده بزرگ معمولا علائمی ایجاد نمی کند. انجام آزمایش های غربالگری منظم بسیار مهم است زیرا پولیپ های روده بزرگ که در مراحل اولیه یافت می شوند معمولاً می توانند به طور ایمن و کامل برداشته شوند.
بهترین پیشگیری برای سرطان روده بزرگ، غربالگری منظم و برداشتن پولیپ است.
برای اکثر کودکان، این اختلالات از والدینی به ارث می رسد که دارای همان اختلال ژنتیکی هستند، اما ممکن است علائمی نداشته باشند.
سایر کودکانی که فاقد سابقه خانوادگی حاکی از اختلال پولیپوز ارثی هستند، ممکن است اولین افرادی در خانواده خود باشند که دچار اشتباه یا جهش ژنی می شوند.
سه پولیپ مختلف پرزدار، لوله ای و توبولویلوز هستند. پولیپ های آدنوماتوز به تدریج تغییرات دیسپلاستیک را نشان می دهند که آنها را از پولیپ هایپرپلاستیک متمایز می کند.
به طور کلی، پولیپ های روده بزرگ خوش خیم هستند، اما آنهایی که دچار دیسپلازی با درجه بالا می شوند با گذشت زمان بدخیم می شوند.
اکثر افراد مبتلا به پولیپ روده بزرگ هیچ علامتی ندارند. ممکن است تا زمانی که پزشکتان آن را در طول معاینه روده بزرگ پیدا نکند، ندانید که پولیپ دارید.
با این حال، برخی از افراد مبتلا به پولیپ روده بزرگ ممکن است دارای موارد زیر باشند:
تغییر در عادات روده. یبوست یا اسهال که بیش از یک هفته طول بکشد ممکن است به معنای وجود پولیپ بزرگتر روده بزرگ یا سرطان باشد. با این حال، چندین بیماری دیگر نیز می تواند باعث تغییر در عادات روده شود.
تغییر رنگ مدفوع. خون می تواند به صورت رگه های قرمز رنگ در مدفوع ظاهر شود یا مدفوع را سیاه به نظر برساند. تغییر رنگ نیز ممکن است توسط برخی غذاها، داروها یا مکمل های غذایی ایجاد شود.
نارسایی کمبود آهن. خونریزی از پولیپ می تواند به آرامی در طول زمان اتفاق بیفتد، بدون اینکه خون در مدفوع شما قابل مشاهده باشد. خونریزی مزمن ممکن است منجر به کم خونی فقر آهن شود که می تواند باعث احساس خستگی و تنگی نفس شود.
درد. یک پولیپ بزرگ روده بزرگ می تواند بخشی از روده شما را مسدود کند و منجر به درد شکمی شود.
خونریزی از رکتوم. این می تواند نشانه پولیپ روده بزرگ یا سرطان یا سایر بیماری ها مانند هموروئید یا پارگی های جزئی مقعد باشد.
زمانی که شما خونریزی های بدون درد را در کودک خود مشاهده میکنید، به جراح کودکان مراجعه میکنید تا معاینات تخصصی و دقیق تری انجام شود.
اولین گام برای معاینه پولیپ رکتوم در کودکان، بررسی مقعد با انگشت است. اگر که این زائده های گوشتی در فاصله 6 تا 7 سانتی متری دهانه مقعد قرار داشته باشد، پزشک با معاینه دستی آن را تشخیص میدهد.
اما اگر در این فاصله زائده ای مشاهده نشد، از روش های رایج دیگری مانند کولونوسکوپی استفاده میشود تا انتهای راست روده از دهانه مقعد مورد بررسی قرار بگیرد.
درمان بیماری های کودکان را باید به دستان ماهر پزشکان متخصص کودکان سپرد. بیماری پولیپ رکتوم در کودکان اگر به مرحله سرطانی شدن برسد، به کمک جراحی توده ها برداشته خواهند شد.
این عمل توسط بهترین جراحان کودک انجام خواهد شد. شما در هر شهری که باشید میتوانید را برای جراحی پولیپ های رکتوم از بهترین جراح کودک در تهران، اصفهان، مشهد و اهواز و … کمک بگیرید.
دکتر بهار اشجعی یکی از بهترین جراحان متخصص کودک در تهران است که دارای بورد فوق تخصصی کودکان و نوزادان است. ایشان با سابقه و تجاربی که در زمینه درمان و جراحی بیماری های کودکان به دست آوردند به مهارت بسیار بالایی در درمان پولیپ رکتوم در کودکان رسیده اند. شما می توانید برای تعیین نوبت معاینه و درمان با شماره های مطب ایشان که در وبسایت قرار گرفته است در ارتباط باشید.
راه های ارتباط با ما
مطب: تهران ـ انتهای بلوار کشاورز، رو به روی درب شرقی بیمارستان امام خمینی، ساختمان شیشه ای سبز، پلاک ۳۷۰ ساختمان ۴۱۶ طبقه ۳ واحد ۱۹
تلفن:
بیمارستان کودکان تهران: تقاطع خیابان طالقانی و ولیعصر، روبروی جهاد کشاورزی، پلاک ۴۵۴
بیمارستان لاله شهرک غرب: تهران ، شهرک غرب ، فاز ۵ ، خیابان سیمای ایران ، نبش فلامک جنوبی
منبع: https://dr-ashjaei.com/

جراحان قلب کودکان نقایص پیچیده مادرزادی قلب را در نوزادان، کودکان و نوجوانان و همچنین بزرگسالان درمان می کنند. نقایص مادرزادی قلب با انواع بیماری های قلبی که در بین بزرگسالان رایج است بسیار متفاوت است. ترمیم قلب در بدن های کوچک یک چالش مضاعف است.
اگر کودک شما برای ترمیم مشکل قلبی نیاز به جراحی دارد، جراح قلب کودکان دانش و تجربه لازم برای درمان کودک شما را دارد. جراحان قلب کودکان مراقبتهای ویژهای را برای رفع مشکلات قلبی مادرزادی (موجود در بدو تولد) و اکتسابی در کودکان ارائه میکنند.
بیماری قلبی عروقی یکی از علل اصلی مرگ و میر در افراد مبتلا به سندرم داون است. بیماری مادرزادی قلب شایع ترین بیماری قلبی عروقی در این گروه است که در 50 درصد افراد مبتلا به سندرم داون وجود دارد و منجر به پیامدهای ضعیف می شود. عوامل دیگری که به پیامدهای قلبی عروقی کمک می کنند عبارتند از فشار خون ریوی. بیماری های ریوی، غدد درون ریز و متابولیک همزمان؛ و عوامل خطر برای بیماری آترواسکلروتیک.
علاوه بر این، تفاوت در مراقبت های قلبی عروقی افراد مبتلا به سندرم داون در مقایسه با جمعیت عمومی، که در مناطق جغرافیایی و سیستم های مراقبت بهداشتی مختلف متفاوت است، بیشتر به مرگ و میر قلبی عروقی کمک می کند. این موضوع اغلب توسط جامعه پزشکی گسترده تر نادیده گرفته می شود.
این بررسی بر تشخیص، شیوع و مدیریت بیماری قلبی عروقی در افراد مبتلا به سندرم داون متمرکز است و شواهد موجود را در 10 حوزه کلیدی مرتبط با سندرم داون و بیماری قلبی، از تشخیص قبل از تولد تا تفاوت در مراقبت در زمینههای در دسترس بودن منابع مختلف، خلاصه میکند.
همه متخصصان و پزشکان غیرمتخصصی که از افراد مبتلا به سندرم داون مراقبت می کنند باید از بهترین عملکرد بالینی در تمام جنبه های مراقبت از این جمعیت متمایز آگاه باشند.
فوق تخصص جراحی قلب و عروق (کودکان و بزرگسالان)
یکی از پایه گذاران دوره تکمیلی (فلوشیپ جراحی بیماری مادرزادی قلبی)
در سطح وزارت بهداشت
عضو هیئت بورد جراحی قلب
عضو هیئت علمی دانشگاه

شما کاربران گرامی می توانید از طریق شماره تماس های درج شده در وبسایت و یا از طریق فرم های تماس با ما در وبسایت با ایشان در تماس باشید.
شماره تماس با ما: ۸۸۶۷۰۳۵۰-۰۲۱
شماره تماس منشی : ۰۹۰۱۳۰۵۰۶۸۴
منبع: https://dr-baghaei.com/

مطالعه جدید اثربخشی جراحی دریچه قلب را تاييد می کند. حدود 24 میلیون نفر در سراسر جهان به نوعی بیماری دریچه قلب به نام نارسایی میترال مبتلا هستند. پزشکان معمولاً برای درمان نارسایی میترال به جراحی یا روشی کمتر تهاجمی روی می آورند.
محققان دانشگاه ویرجینیای غربی گزارش دادند که میزان ترمیم موفقیت آمیز در ایالات متحده بیش از 90٪ و خطر مرگ و میر پس از جراحی برای اکثر افراد کمتر از 1٪ بود.
دانشمندان قصد دارند از این یافته ها برای ایجاد یک ماشین محاسبه گر آنلاین احتمال خطرات عمل استفاده کنند تا به پزشکان کمک کند تا نتایج 30 روزه را بر اساس شرایط سلامتی بیمار پیش بینی کنند.
دریچه میترال یکی از چهار دریچه قلب است. در سمت چپ قلب بین اتاقک قلب چپ بالا و اتاق قلب چپ پایین قرار دارد که به عنوان دهلیز چپ و بطن چپ نیز شناخته می شود.
این دریچه قلب وظیفه اطمینان از جریان خون در جهت رو به جلو بین دهلیز چپ به داخل بطن چپ است. همچنین مطمئن می شود که خون به سمت عقب جریان نمی یابد.
گاهی اوقات ممکن است دریچه میترال به دلیل افزایش سن یا بیماری های خاص مانند فشار خون بالا و بیماری عروق کرونر قلب آسیب ببیند.
اگر دریچه میترال به درستی بسته نشود، خون می تواند از بطن چپ به سمت عقب به دهلیز چپ جریان یابد. جریان خون به عقب میزان جریان خون در بدن را کاهش می دهد و باعث می شود قلب مجبور به پمپاژ شدیدتر شود.
این می تواند منجر به مشکلات سلامتی، از جمله آریتمی، نارسایی احتقانی قلب، و اندوکاردیت عفونی شود که در آن پوشش داخلی اتاق ها و دریچه های قلب عفونی می شود.
سه نوع اصلی بیماری دریچه میترال وجود دارد:
نارسایی میترال در صورتی رخ می دهد که دریچه میترال به درستی بسته نشود و اجازه دهد خون از طریق دریچه به داخل بطن چپ نشت کند.
علائم نارسایی میترال عبارتند از:
پزشکان از آزمایشهای مختلفی برای تعیین اینکه آیا فرد مبتلا به بیماری دریچه میترال است، از جمله عکسبرداری با اشعه ایکس، اکوکاردیوگرام و نوار قلب استفاده میکنند.
درمان نارسایی میترال شامل داروهای خاصی مانند رقیق کننده های خون و مسدود کننده های بتا و به طور بالقوه ترمیم فیزیکی دریچه میترال است.
اگر فرد مبتلا به نارسایی میترال نیاز به ترمیم فیزیکی دریچه میترال داشته باشد، این ممکن است از طریق جراحی دریچه های قلب یا از طریق یک روش کمتر تهاجمی به نام ترمیم لبه به لبه ترانس کاتتر (TEER) انجام شود، بسته به عوامل خطر فرد.
دکتر Vinay Badhwar، استاد جراحی قلب و عروق و قفسه سینه در دانشگاه ویرجینیای غربی و نویسنده اصلی این مقاله توضیح داد: "ترمیم جراحی میترال یا از طریق استرنوتومی یا با افزایش فرکانس، به صورت رباتیک از طریق یک برش کوچک 3 سانتی متری در قفسه سینه سمت راست انجام می شود."
بدوار به مدیکال نیوز تودی گفت: «ترمیم مستقیم جراحی نارسایی میترال شامل درمان دقیق آسیب شناسی برگچه و قرار دادن یک حلقه یا باند برای پشتیبانی از ترمیم دریچه و جلوگیری از گشاد شدن دریچه در آینده، معروف به آنولوپلاستی است.
او گفت: "این یک پل بافتی ایجاد می کند که به کاهش نارسایی میترال کمک می کند، اما شامل آنولوپلاستی نمی شود." TEER یک گزینه بسیار ارزشمند برای بیمارانی است که ریسک جراحی بالایی دارند.
در دسترس بودن این دستگاه ها - در حال حاضر دو دستگاه که مورد تایید FDA هستند - پیشنهاد به بیمارانی را که ممکن است مسن یا در معرض خطر غیرقابل جراحی باشند، افزایش می دهد تا بتوانیم درمانی را ارائه دهیم که ممکن است MR را کاهش دهد و به طور بالقوه کیفیت زندگی را بهبود بخشد.
برخی از نقایص دریچه قلب مادرزادی هستند. به عنوان مثال، یک دریچه آئورت طبیعی دارای سه لت است، اما یک دریچه آئورت دو لختی تنها دارای دو لت است. این مورد برای 1-2٪ از جمعیت است.
آترزی ریوی یکی دیگر از نقص های مادرزادی قلب است که مانع از باز شدن دریچه ریوی می شود و اجازه نمی دهد خون برای اکسیژن به ریه ها برسد. این ناهنجاری به مدت کوتاهی پس از تولد برای زنده ماندن نیاز به ترمیم جراحی دارد.
سایر عوامل احتمالی در ایجاد HVD عبارتند از:
علائم می تواند مشابه سایر بیماری های قلبی باشد، بنابراین ضروری است که با ارائه دهنده مراقبت های بهداشتی خود در مورد هر گونه تغییر جدید یا نگران کننده در سلامت خود مشورت کنید.
علائم HVD معمولی عبارتند از:
درمان بستگی به این دارد که دریچه شما چقدر آسیب دیده است و آیا علائم دارید. گاهی اوقات اگر دریچه ای به شدت بیمار باشد، تغییر شیوه زندگی و مصرف داروها کافی نیست.
زمانی که جراحی توصیه می شود، سن بیمار نقش کلیدی در فرآیند تصمیم گیری در مورد نوع تعویض دریچه و رویکردی که باید اتخاذ شود، ایفا می کند.
انجمن قلب آمریکا و کالج قلب آمریکا توصیه می کند که افراد زیر 50 سال از دریچه مکانیکی (فلزی) و افراد بالای 70 سال یک دریچه بیوپروستتیک (بافتی) دریافت کنند.
جوان ترها از یک دريچه مکانیکی بهره مند می شوند که می تواند تا پایان عمر آنها دوام بیاورد. با این حال، آنها باید از رقیق کننده های خون مادام العمر استفاده کنند تا از تشکیل لخته در دستگاه خود جلوگیری کنند. همچنین خطر عفونت بیشتر است.
دریچههای بیوپروستتیک (بافت قلب خوک یا گاوی) اغلب در افراد مسن کاشته میشوند، زیرا مزایای همودینامیک نسبت به دریچههای مکانیکی نشان دادهاند و معمولاً نیازی به رقیقکنندههای خون مادامالعمر ندارند.
متأسفانه، آنها به مرور زمان تخریب می شوند و طول عمر کمتری در حدود 10 تا 20 سال دارند. بنابراین، هنگامی که در افراد مسن استفاده می شود، به طور بالقوه می توانند بقیه عمر خود را ادامه دهند. هیچ راهنمایی خاصی برای داوطلبان جراحی بین 50 تا 70 سال وجود ندارد.
عوامل زیادی توسط تیم جراحی در نظر گرفته می شود. اگر HVD درمان نشود و شدید شود، می تواند منجر به نارسایی قلبی، لخته شدن خون، سکته مغزی یا مرگ شود.
تماس با ما
نشانی: تهران – خیابان نلسون ماندلا(جردن) – بالاتر از تقاطع حقانی – خیابان پدیدار – پ ۶۲ – طبقه سوم – واحد ۳۳
تلفن: ۸۸۶۷۰۳۵۰-۰۲۱
منبع: https://dr-baghaei.com/
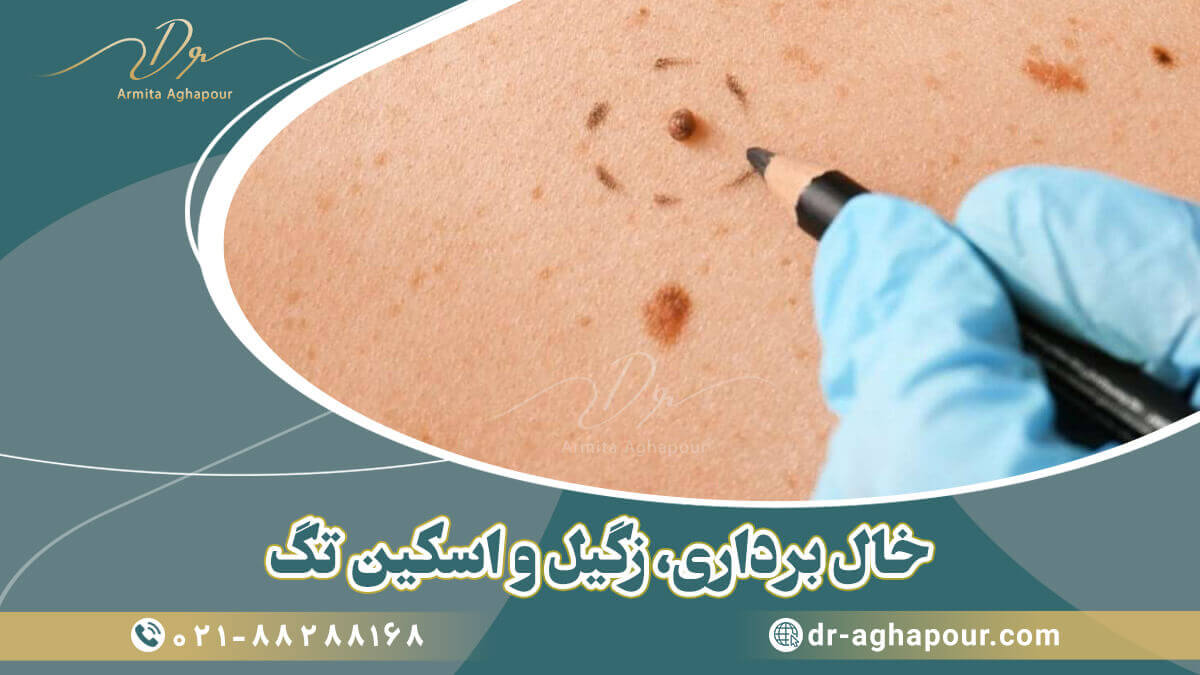
تگ های پوستی، زائده های نرم و همرنگ پوست روی پوست هستند. آنها بسیار رایج هستند و معمولا کوچک و بی ضرر هستند. برچسب های پوست معمولاً همرنگ بقیه پوست شما یا کمی تیره تر هستند.
آنها می توانند به نظر برسند که از پوست آویزان شده اند. آنها معمولاً درد ندارند و معمولاً بی ضرر هستند.
تگهای پوستی اغلب در جایی رشد میکنند که پوست شما به هم ساییده میشود یا در جایی که چینهایی در پوست شما وجود دارد.
این بدان معنی است که آنها معمولا روی گردن، زیر بغل، روی پلک ها، زیر سینه ها، اطراف پایین بدن شما ظاهر می شوند.
گاهی اوقات تگ های پوستی را می توان با زگیل یا خال اشتباه گرفت، اما آنها متفاوت هستند. زگیل ها بیشتر روی دست ها و پاها دیده می شوند. بیشتر زگیل ها سفت هستند، از روی پوست بلند شده و سطحی ناهموار دارند.
خال ها معمولا در مناطقی از پوست که در معرض نور خورشید هستند دیده می شود. آنها معمولا رنگ متفاوتی با بقیه پوست شما دارند و بسته به رنگ پوست شما می توانند صورتی، قهوه ای روشن، قهوه ای یا قهوه ای تیره تر باشند. خال ها معمولاً صاف و گرد یا بیضی هستند.
خال ها مجموعه/ لانه ملانوسیت ها هستند که به صورت لکه های قهوه ای تیره روی پوست ایجاد می شوند. آنها می توانند گرد یا بیضی شکل باشند.
آنها می توانند صاف یا برجسته باشند. بیشتر خال ها خوش خیم هستند، اگرچه برخی ممکن است سرطانی شوند. مهم است که به دنبال علائمی باشید که ممکن است تغییرات سرطانی را نشان دهند.
لکه های جدید روی پوست یا تغییر در اندازه، شکل یا رنگ خال موجود ممکن است نشان دهنده تغییرات سرطانی باشد. روش ABCDE ممکن است به شما در تعیین اینکه آیا رشد غیر طبیعی پوست ممکن است سرطانی باشد کمک کند:
زگیلها و تگهای پوستی زائدههای ناخوشایند رایج پوست هستند. اسکین تگ یک بیرون زدگی کوچک و خوش خیم پوست است که معمولاً توسط یک ساقه نازک به پوست زیرین متصل می شود.
تگهای پوستی مانند تکههای ریز پوست «آویزان» به نظر میرسند و معمولاً در مکانهایی ایجاد میشوند که لباسها روی پوست ساییده میشوند یا جایی که اصطکاک پوست به پوست وجود دارد، مانند زیر بغل، گردن، بالای سینه و کشاله ران.
زگیل ها توده های پوستی بی ضرری هستند که توسط ویروس ایجاد می شوند. آنها می توانند در هر قسمت از بدن رشد کنند، مانند روی صورت، در امتداد ساعد یا روی انگشت. زگیل ها سطحی ناهموار دارند که اغلب نقاط ریز و تیره روی آن دیده می شود.
در نواحی تحت فشار مانند کف دست یا کف پا، آنها صاف به نظر می رسند. زگیل های کف پا (به نام زگیل کف پا) از فشار ایستادن و راه رفتن به سمت داخل رشد می کنند و اغلب دردناک هستند.
در مقایسه با زگیل، برچسب های پوستی عبارتند از:
خال برداری، زگیلها، میلیا و برچسبهای پوستی را میتوان با روشهای زیر از بین برد:
ابتدا از کرم بی حس کننده یا تزریق بی حس کننده موضعی برای بی حس کردن پوست استفاده می شود. لیزر CO2 یا درمان Surgitron RF می تواند خال ها، برچسب های پوستی، زگیل ها و میلیا را با حداقل درد از بین ببرد.
از آنجایی که لیزر CO2 یا درمان Surgitron RF عروق خونی را میبندد و بافتها را با تبخیر خارج میکند، نیازی به برش یا بخیه نیست. خونریزی بسیار کم است و جای زخم نیز به حداقل می رسد. زگیل ها ممکن است پس از برداشتن لیزر عود کنند، بنابراین ممکن است جلسات مکرر لازم باشد.
دکتر آرمیتا آقاپور با سالها سابقه در زمینه زیبایی و جوان سازی یکی از بهترین و شناخته شده ترین پزشکان زیبایی در تهران هستند. ایشان پس از پایان تحصیلات خود در رشته پزشکی دانشگاه شیراز و گذراندن دوره های پوست و مو و زیبایی و اخذ سرتیفیکیت متعدد از شرکتها و مراکز آموزشی معتبر در زمینه انواع لیزر و جراحیهای سرپایی و تزریقات زیبایی آماده ارائه خدمات به مراجعین محترم می باشند.
دکتر آقاپور با با داشتن بیش از بیست سال سابقه کاری و درمان روزانه بیش از ۲۶ بیمار و فعالیت در مطب شهرارا و مطب رازی،در حوزه جوان سازی و زیبایی و لیزر و استفاده از جدیدترین و پیشرفته ترین دستگاه ها بهترین و کامل ترین شیوه درمان را برای هر بیمار استفاده می کنند.
اطلاعات تماس
آدرس: تهران، شهرآرا پاتریس لومومبا، نبش کوچه نوزدهم غربی، ساختمان پزشکان، پلاک ۱۸۲طبقه اول
شماره تماس: ۸۸۲۸۸۱۶۸
منبع: dr-aghapour.com
|
| |
| وب : | |
| پیام : | |
| 2+2=: | |
| (Refresh) | |
|
متن دلخواه شما
|
|